И.И. Гузов, к.м.н., Клиники и лаборатории ЦИР, Генеральный директор
Конференция «Консолидация лабораторной медицины и клинической практики. Традиции и инновации», секция «Клиническая лабораторная диагностика в акушерстве и гинекологии», 24 сентября 2015 г., г. Москва

Гестоз – одно из самых опасных осложнений беременности. В разных популяциях встречается в 3–8% беременностей. Дает 18% материнской смертности и до 40% перинатальной смертности. То есть это достаточно серьезная проблема при акушерстве и гинекологии. Наши знания о гестозе, даже по сравнению с концом 80-х и началом 90-х годов, значительно увеличились, потому что мы очень многое поняли, продвинувшись на молекулярный уровень понимания этих процессов. Развитие фундаментальных областей медицины очень помогло нам наконец понять, что же происходит когда развивается гестоз.

Итак, при первой стадии гестоза происходит нарушение формирования плаценты. Это нарушение инвазии ворсин трофобластов в стенку спиральных артерий. В результате снижается плацентарный кровоток, и появляется внутриутробная задержка роста плода. Развивающийся оксидативный стресс еще более усиливает нарушение сосудистой функции плаценты, возникает воспаление, апоптоз и структурное повреждение плаценты. Надо сказать, что эти локальные повреждения на уровне плаценты также начинают охватывать и организм в целом, потому что повышение факторов, которые приводят к вазоконстрикции, начинает затрагивать и печень, и почки, и головной мозг. В результате могут быть такие тяжелые осложнения, как HELLP-синдром или эклампсия.
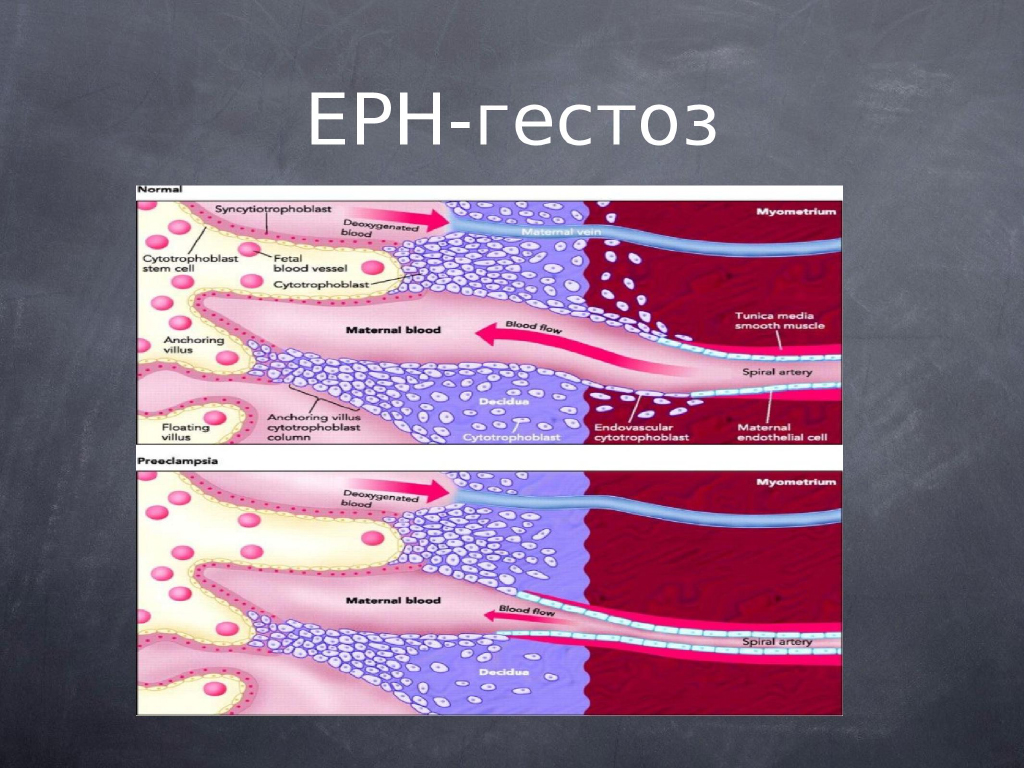 Вот на этом слайде показано, что происходит при гестозе, а что – при нормальном течении беременности. Верхняя картинка показывает нормально протекающую беременность. Мы видим, что происходит инвазия трофобласта в эндотелий и интиму маточной артерии, которая накачивает кровь внутрь межворсинчатых пространств, и фактически исчезновение мышечного слоя делает невозможным серьезную вазоконстрикцию на уровне спиральных артерий. При гестозе эта инвазия происходит не полностью, остается достаточно мощный слой интимы и в результате этого, при появлении дополнительных вазоконстритивных факторов, возникает резкое ухудшение кровоснабжения плода, потому что плод снабжается смешанной кровью, которая образуется в межворсинчатом пространстве, накачивается туда через спиральные артерии и собирается в венозные выпускники. Степень оксигенации зависит от градиента давления между артериальным и венозным отделами плаценты.
Вот на этом слайде показано, что происходит при гестозе, а что – при нормальном течении беременности. Верхняя картинка показывает нормально протекающую беременность. Мы видим, что происходит инвазия трофобласта в эндотелий и интиму маточной артерии, которая накачивает кровь внутрь межворсинчатых пространств, и фактически исчезновение мышечного слоя делает невозможным серьезную вазоконстрикцию на уровне спиральных артерий. При гестозе эта инвазия происходит не полностью, остается достаточно мощный слой интимы и в результате этого, при появлении дополнительных вазоконстритивных факторов, возникает резкое ухудшение кровоснабжения плода, потому что плод снабжается смешанной кровью, которая образуется в межворсинчатом пространстве, накачивается туда через спиральные артерии и собирается в венозные выпускники. Степень оксигенации зависит от градиента давления между артериальным и венозным отделами плаценты.

На второй стадии гестоза, после того как заложились основы для развития всех этих нарушений, возникают уже клинические проявления: гипертензия, протеинурия, сосудистый спазм и отек головного мозга. Они могут приводить в дальнейшем к развитию тяжелых судорожных приступов .
 Из этого всего становится понятным, что мы можем прогнозировать те состояния, когда развитие гестоза бывает очень вероятным. Это связано с тем, что закладка основы гестоза происходит в первом триместре беременности, когда происходит плацентация. А декомпенсация состояния происходит тогда, когда потребности плода в питании и в оксигенации уже резко возрастают, а это бывает, как правило, в третьем или во второй половине второго триместра беременности.
Из этого всего становится понятным, что мы можем прогнозировать те состояния, когда развитие гестоза бывает очень вероятным. Это связано с тем, что закладка основы гестоза происходит в первом триместре беременности, когда происходит плацентация. А декомпенсация состояния происходит тогда, когда потребности плода в питании и в оксигенации уже резко возрастают, а это бывает, как правило, в третьем или во второй половине второго триместра беременности.
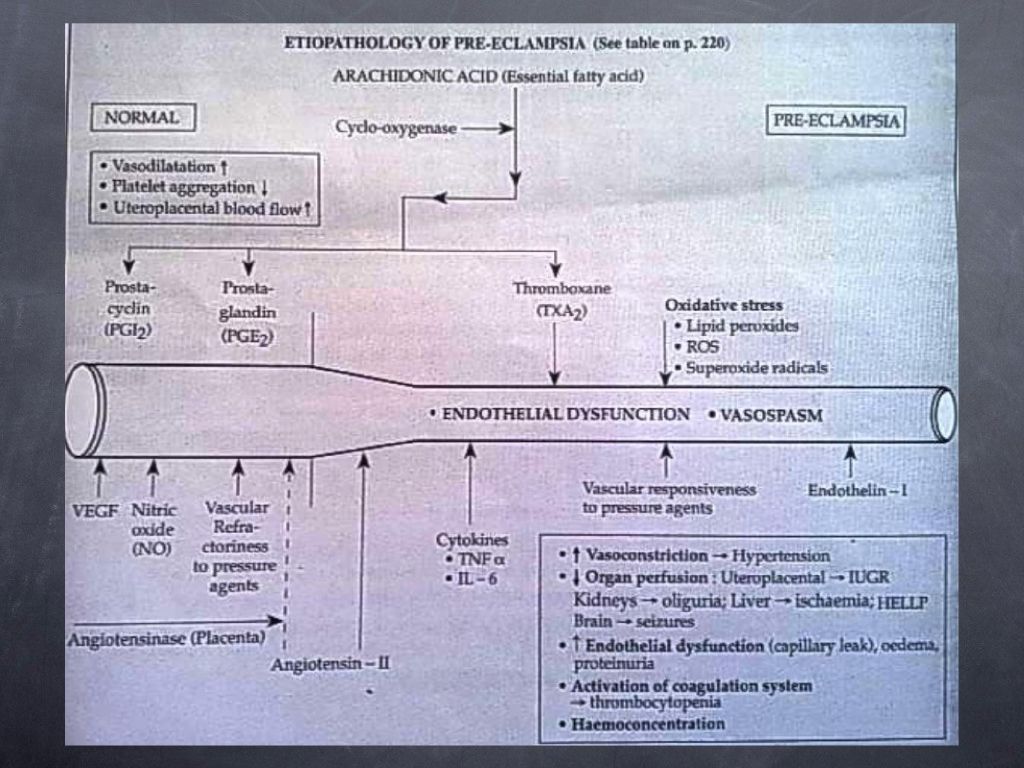 На этом слайде показано, что происходит при нормальной беременности, а что – при гестозе. Слева – это нормальная беременность, тут преобладает вазоделятация. С правой стороны – гестоз, когда идет мощная вазоконстрикция, здесь указаны различные факторы, которые обеспечивают и вазоделятацию при нормальной беременности, и вазоконстрикцию при патологической беременности. Здесь я бы хотел обратить Ваше внимание на то, что эти факторы вазоделятации и вазоконстрикции попадают в системный кровоток, а локальные действия, которые возникают на уровне плаценты, всегда сопровождаются системными проявлениями, которые могут быть на уровне абсолютно разных органов и систем.
На этом слайде показано, что происходит при нормальной беременности, а что – при гестозе. Слева – это нормальная беременность, тут преобладает вазоделятация. С правой стороны – гестоз, когда идет мощная вазоконстрикция, здесь указаны различные факторы, которые обеспечивают и вазоделятацию при нормальной беременности, и вазоконстрикцию при патологической беременности. Здесь я бы хотел обратить Ваше внимание на то, что эти факторы вазоделятации и вазоконстрикции попадают в системный кровоток, а локальные действия, которые возникают на уровне плаценты, всегда сопровождаются системными проявлениями, которые могут быть на уровне абсолютно разных органов и систем.

Итак, в наших кругах на сегодняшний момент, благодаря расшифровке тех факторов, которые влияют на вазоконстрикцию и вазоделятацию, существует целый ряд биохимических маркеров, определяя которые в 1-м триместре беременности, мы можем прогнозировать с достаточно большой степенью вероятности, что у пациентки разовьется или не разовьется гестоз. То есть это маркеры, которые отражают качество плацентации (нормальную инвазию в ворсинах трофобласта, моделирование спиральных артерий и ненормальные процессы). То есть это:
Далее остановимся на каждом из этих факторов, но основной акцент будет на плацентарном факторе роста и на растворимом рецепторе фактора роста.

Итак, скрининг риска гестоза проводится обычно на сроке 11—13 недель и включает в себя УЗИ с допплерометрией (расширенное УЗИ 1-го триместра), РРАР-А, PIGF. В нашей лаборатории мы используем именно эту комбинацию факторов уже на протяжении полутора лет для того, чтобы рассчитать риски гестозов у наших пациентов. Надо сказать, что это является очень хорошим подспорьем для анализа критической ситуации в 3-м триместре беременности. Наверняка каждый из вас столкнулся с такой ситуацией, когда в 3-м триместре беременности, уже где-то в 29—30 недель клиницисты к вам приходят и говорят: «Посмотрите какая страшная картина: как растет D-димер у данной конкретной пациентки». И начинают бегать вокруг этого D-димера, берут его как изолированный показатель, начинают увеличивать дозу различных препаратов гепаринового ряда, что ведет, как следствие, к тяжелейшему кровотечению в родах. А если у нас есть вот эти скрининги рисков гестоза, и они были хорошие, то, значит, плацентация прошла успешна, и мы не должны поддаваться искушению увеличивать дозу антикоагулянтов с риском получения тяжелых осложнений в родах.
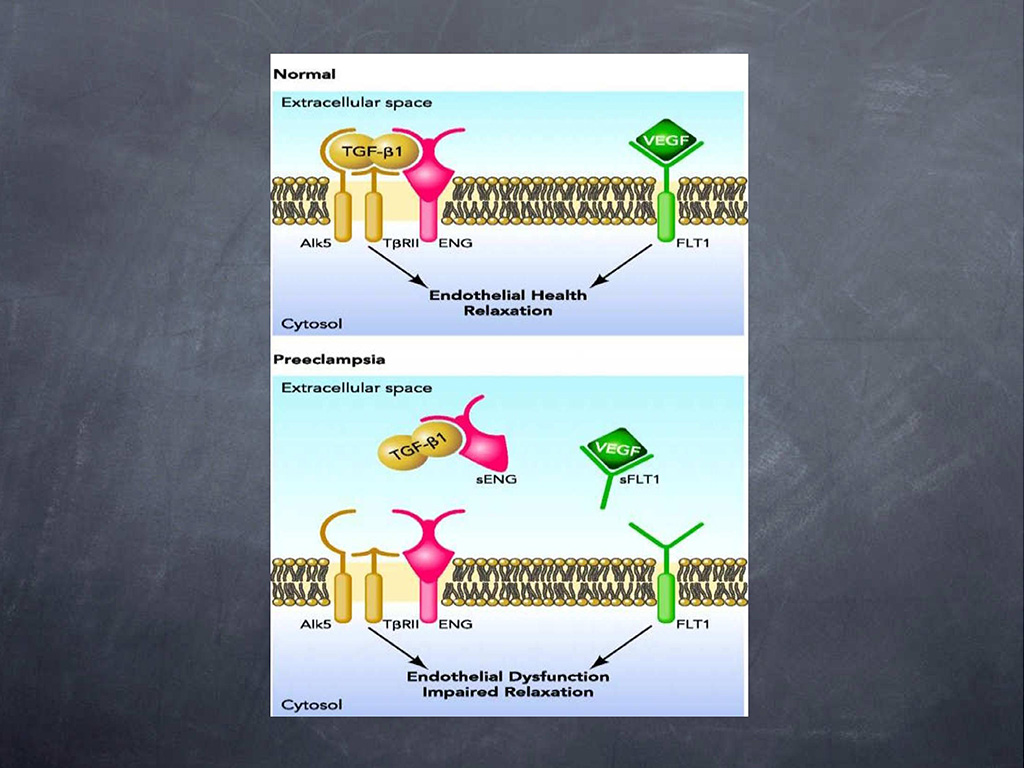 На этом слайде наглядно показаны основные механизмы для понимания того, почему мы смотрим эти факторы. На верхней картинке мы видим нормальное состояние. Есть такой сложный рецептор к трансформирующему фактору росту бета, одним из кофакторов этого рецептора является эндоглин. Также существует, условно говоря, фактор роста плаценты, в данном случае он обозначен как VEGF. Это очень близкие по своей моллекулярной структуре и действию факторы, которые тоже соединяются со своим рецептором 1-го типа, он называется FLT1. И мы получаем нормальный эффект вазоделятаци, запуск синтетазы NO и так далее, то есть то, что происходит при нормальной беременности. А если эти факторы появляются в растворимом виде, то тогда они конкурируют за факторы, которые очень важны для нормального процесса плацентации, в частности, трансформирующий фактор роста и фактор роста плаценты. Тогда нет факторов, которые воздействуют на эти рецепторы, и запускается механизм вазоконстрикции и сам процесс плацентации нарушается.
На этом слайде наглядно показаны основные механизмы для понимания того, почему мы смотрим эти факторы. На верхней картинке мы видим нормальное состояние. Есть такой сложный рецептор к трансформирующему фактору росту бета, одним из кофакторов этого рецептора является эндоглин. Также существует, условно говоря, фактор роста плаценты, в данном случае он обозначен как VEGF. Это очень близкие по своей моллекулярной структуре и действию факторы, которые тоже соединяются со своим рецептором 1-го типа, он называется FLT1. И мы получаем нормальный эффект вазоделятаци, запуск синтетазы NO и так далее, то есть то, что происходит при нормальной беременности. А если эти факторы появляются в растворимом виде, то тогда они конкурируют за факторы, которые очень важны для нормального процесса плацентации, в частности, трансформирующий фактор роста и фактор роста плаценты. Тогда нет факторов, которые воздействуют на эти рецепторы, и запускается механизм вазоконстрикции и сам процесс плацентации нарушается.

Плацентарный фактор роста или фактор роста плаценты относится к семейству васкулярного эпиталиального фактора роста. Это второй по времени открытия фактор из семейства VEGF, ген находится в 14 хромосоме и имеет общие VEGF рецепторы: это рецептор FLT1, то есть это рецептор первого типа васкулярного эпителиального фактора роста. У васкулярного эпителиального фактора роста есть еще и рецептор 2-го типа, но с ним фактор роста плаценты не взаимодействует.
 За счет альтернативного сплайсинга есть несколько различных форм плацентарного фактора роста, которые обозначаются цифрами от 1 до 4. Первый и третий не связываются с гепарином, а второй и четвертый связываются, и уже фактор роста представляет из себя гликозилированный гомодимер, который состоит из двух субъединиц.
За счет альтернативного сплайсинга есть несколько различных форм плацентарного фактора роста, которые обозначаются цифрами от 1 до 4. Первый и третий не связываются с гепарином, а второй и четвертый связываются, и уже фактор роста представляет из себя гликозилированный гомодимер, который состоит из двух субъединиц.

Рецепторы этого первого типа, с которыми взаимодействует и рецепторы второго типа, с которыми не взаимодействует этот фактор, относят к тирозинкиназным (TK) рецепторам. Он включает 7 внеклеточных иммуноглобулин-подобных доменов: трансмембранный домен, внутриклеточный TK-домен, PlGF связывается с высокой степенью аффинности только с VEGFR-1 и не связывается с VEGFR-2. Но конкурируя с васкулярным эндотелиальным фактором роста, он высвобождает дополнительное количество VEGF, которые могу взаимодействовать с рецептором 2-го типа, поэтому влияние положительное может происходить и через рецепторы 2-го типа за счет того, что для VEGF они становятся более доступными.
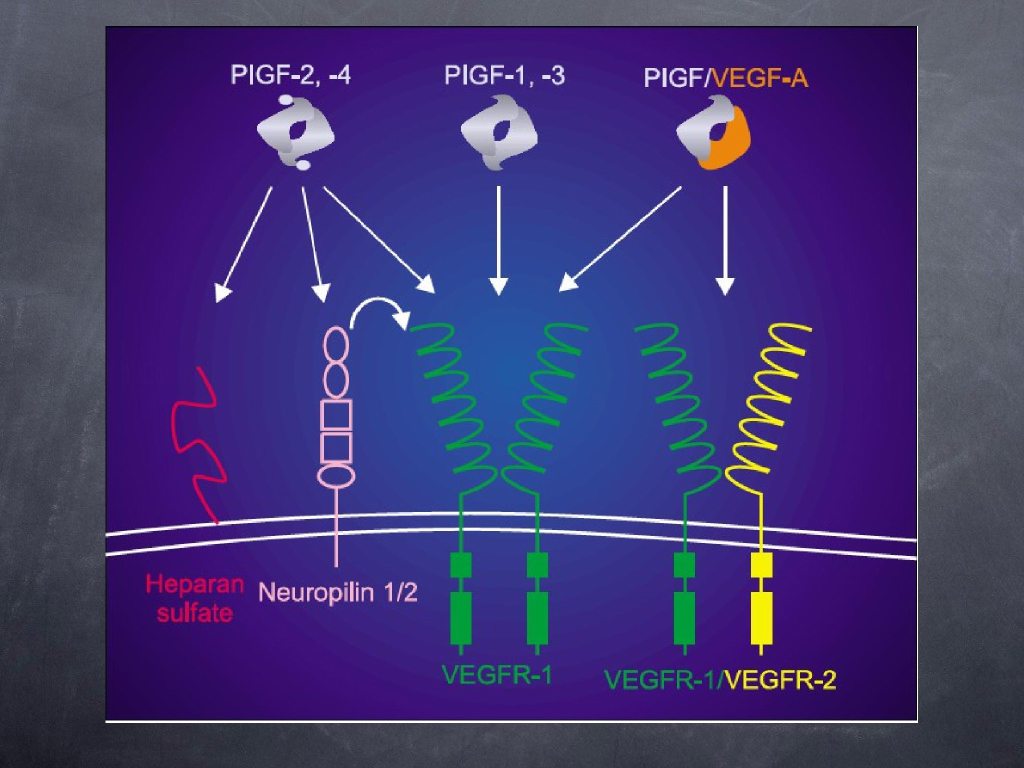 На этой картинке показаны различные варианты димеров PIGF и то, как они взаимодействуют с рецепторами 1-го типа и с нейропилином 1/2, heparan sulfate, то есть это 2 и 4 факторы с вот этими Q-рецепторами VEGF.
На этой картинке показаны различные варианты димеров PIGF и то, как они взаимодействуют с рецепторами 1-го типа и с нейропилином 1/2, heparan sulfate, то есть это 2 и 4 факторы с вот этими Q-рецепторами VEGF.
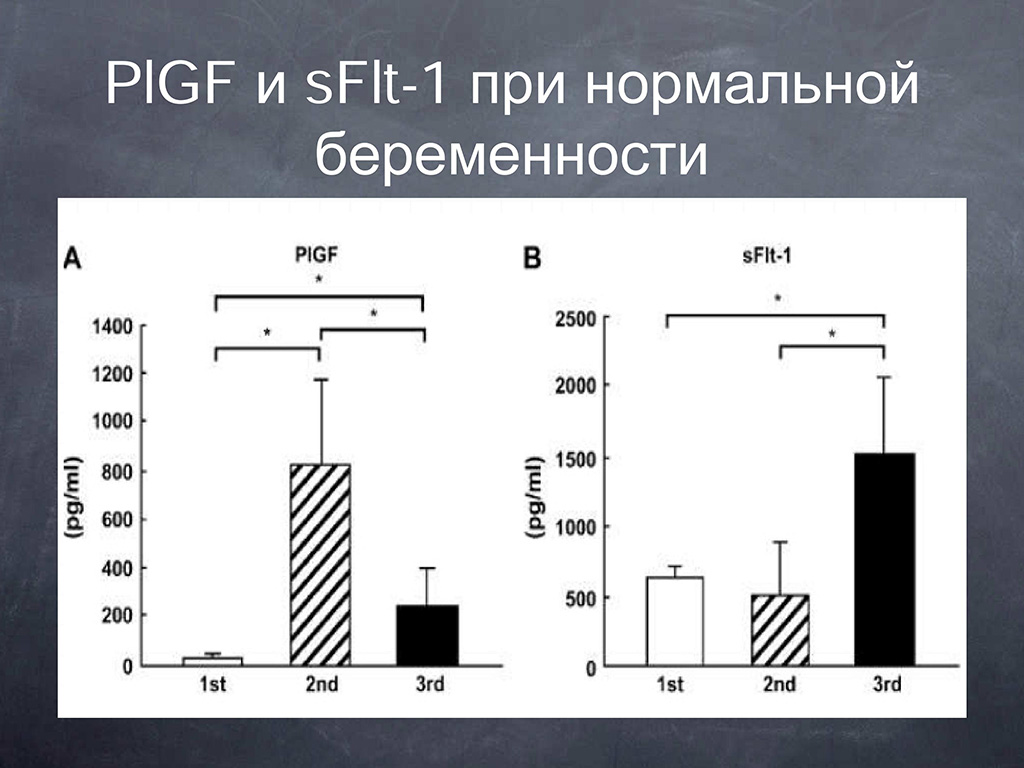
Динамика концентрации PlGF и sFlt-1 при нормальной беременности. Мы видим, что PlGF имеет относительно небольшую концентрацию в первом триместре беременности, достигает пика во втором триместре беременности и значительно понижается в третьем триместре беременности. Растворимый рецептор достаточно стабилен и, имея невысокую концентрацию в первом и втором триместрах беременности, резко возрастает к концу беременности.
 При гестозе происходит снижение PlGF и повышение уровня растворимого рецептора. Возможны разные варианты:
При гестозе происходит снижение PlGF и повышение уровня растворимого рецептора. Возможны разные варианты:
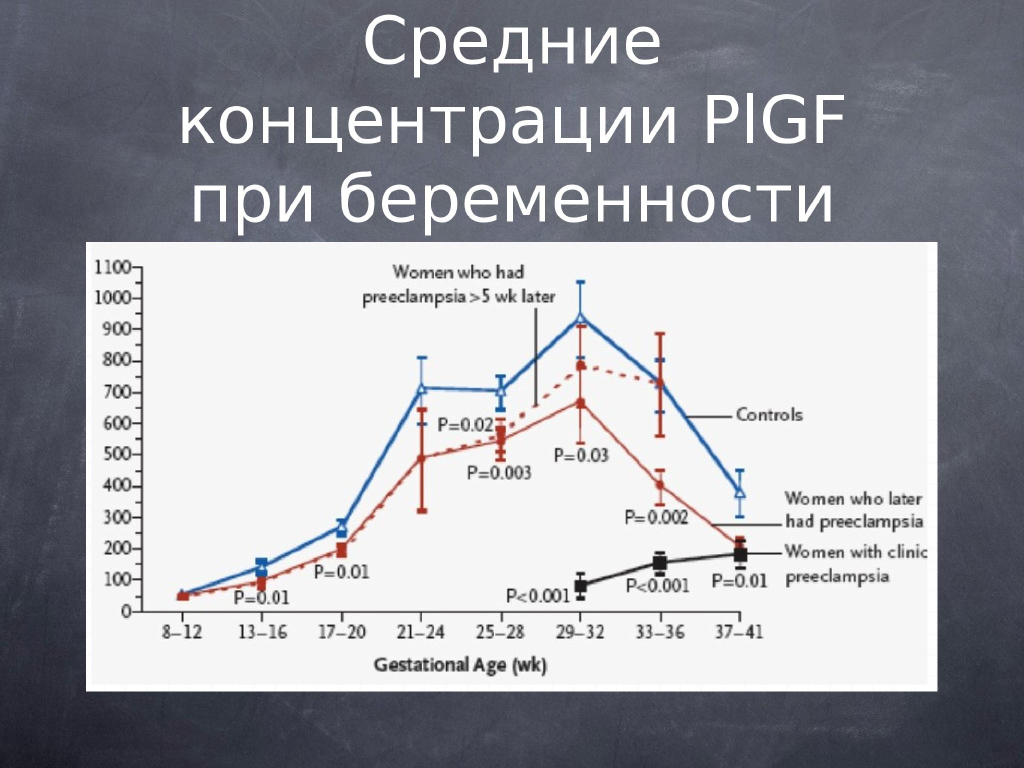
Когда мы проанализируем то, как ведут себя концентрации PlGF при беременности, мы увидим, что при нормальном развитии беременности (это синяя линяя) концентрация этого фактора значительно выше, чем концентрация у тех женщин, у которых потом разовьется гестоз, уже начиная с последних недель 1 триместра беременности. И чем дальше к концу беременности, тем больше эта разница увеличивается. И минимальная концентрация PlGF на последних сроках беременности бывает у женщин с тяжелыми формами гестоза. То есть мы видим прямую связь между концентрацией PlGF и тем, как будет проходить беременность у пациентки.
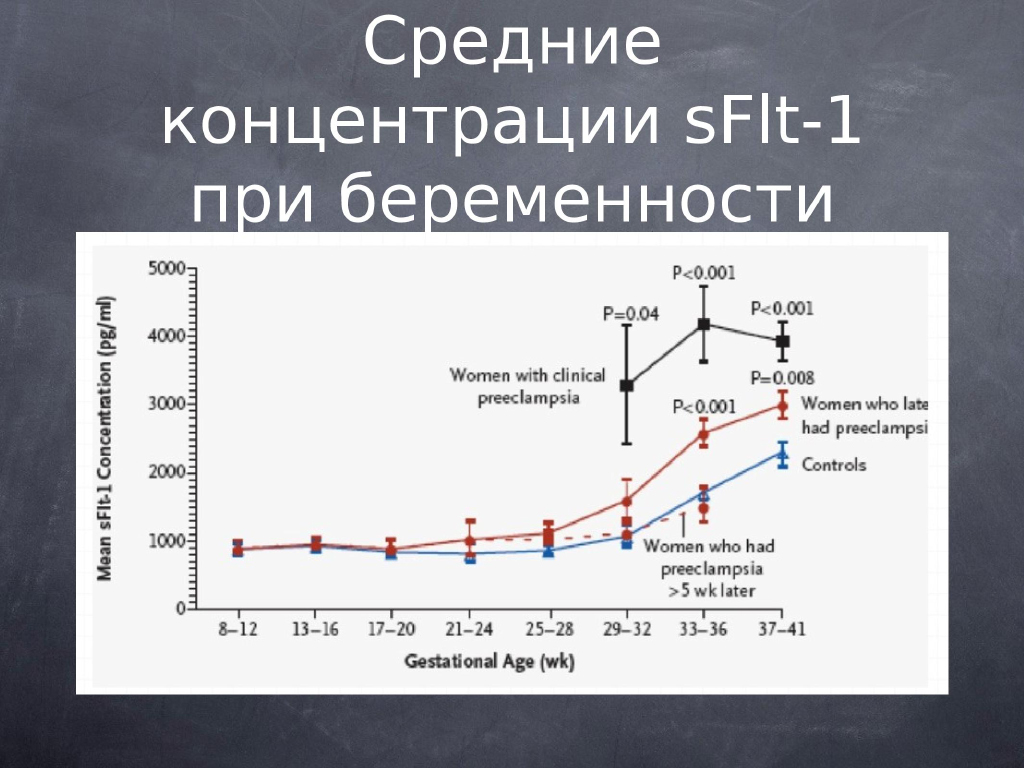
 Если мы посмотрим на концентрации sFlt-1 при беременности, мы увидим, что разница между беременностями, при которых будет развиваться гестоз (красная линия), и беременностями, при которых не развивается гестоз (синяя линия), начинает появляться после 17-18 недели беременности. Поэтому с нашей точки зрения, использование sFlt-1 в скрининге 1-го триместра не совсем оправдано, хотя есть такие лаборатории, которые рассчитывают этот коэффициент для 1-го триместра беременности.
Если мы посмотрим на концентрации sFlt-1 при беременности, мы увидим, что разница между беременностями, при которых будет развиваться гестоз (красная линия), и беременностями, при которых не развивается гестоз (синяя линия), начинает появляться после 17-18 недели беременности. Поэтому с нашей точки зрения, использование sFlt-1 в скрининге 1-го триместра не совсем оправдано, хотя есть такие лаборатории, которые рассчитывают этот коэффициент для 1-го триместра беременности.

Измерение sFlt-1 на сроках 11—13 недель не имеет значения для прогноза гестоза. Надо обратить внимание на то, что у курильщиц бывает снижение sFlt-1. При трисомии-13 – повышение уровня sFlt-1, потому что ген этого фактора находится на 13-й хромосоме.
 Индекс антиангиогенной активности – это отношение sFlt-1 к PlGF плацентации. Хорошо коррелирует с ухудшением маточноплацентарного кровотока, предсказательное значение около 89%. Быстрый рост и повышение на сроках 22-26 недель – это высокий риск гестоза, поэтому рекомендуют двойное исследование этого фактора во второй половине беременности с интервалом в 1—2 недели. В этом сроке предсказательное значение довольно высоко, и мы можем четко выявить женщину, которая будет нуждаться в пристальном наблюдении со стороны акушеров-гинекологов.
Индекс антиангиогенной активности – это отношение sFlt-1 к PlGF плацентации. Хорошо коррелирует с ухудшением маточноплацентарного кровотока, предсказательное значение около 89%. Быстрый рост и повышение на сроках 22-26 недель – это высокий риск гестоза, поэтому рекомендуют двойное исследование этого фактора во второй половине беременности с интервалом в 1—2 недели. В этом сроке предсказательное значение довольно высоко, и мы можем четко выявить женщину, которая будет нуждаться в пристальном наблюдении со стороны акушеров-гинекологов.
 Коротко остановимся на других факторах, которые имеют значение в прогнозировании рисков гестоза.
Коротко остановимся на других факторах, которые имеют значение в прогнозировании рисков гестоза.
РАРР-А (Pregnancy-associated plasma protein-A). Металлопротеиназа расщепляющая IGFBP – это белок связывающий IGF. Поэтому чем выше концентрация РАРР-А, тем больше будет инсулиноподобных факторов роста, которые имеют достаточно большое значение и в плацентации, следовательно, сниженные концентрации РАРР-А – это повышение риска осложнения беременности. Мы это видим достаточно хорошо. Сейчас у нас проводится большая работа в лаборатории по расчету РАРР-А для малых сроков беременности, начиная с 8-и недель беременности, потому что этот фактор – очень ранний фактор, предсказывающий течение беременности.
 Растворимый эндоглин – это очень интересный фактор, который, скорее всего, войдет сейчас 4 фактором в скрининг рисков осложнения беременности, то есть это рецептор трансформирующего фактора роста бета (TGF-beta). Он значительно повышается при риске гестоза. Нарушает связывание TGF-beta со своим рецептором за счет конкуренции с клеточным рецептором TGF. Вследствие этого начинается нарушение сигнала, включающего в себя активацию eNOS и вазоделятацию. Таким образом мы получаем ингибирующий эффект на вазоделятацию, в результате возникает вазоконстрикция. Неблагоприятное действие sEng на гладкую мускулатуру сосудистой стенки потенцируется sFlt-1, то есть они работают как потенцирующие друг друга факторы. И поэтому если имеет одновременное повышение растворимого эндоглина, то есть растворимого рецептора к фактору роста плаценты, то тогда происходит мощная вазоконстрикция и тяжелые проявления гестоза, вплоть до HELLP-синдрома.
Растворимый эндоглин – это очень интересный фактор, который, скорее всего, войдет сейчас 4 фактором в скрининг рисков осложнения беременности, то есть это рецептор трансформирующего фактора роста бета (TGF-beta). Он значительно повышается при риске гестоза. Нарушает связывание TGF-beta со своим рецептором за счет конкуренции с клеточным рецептором TGF. Вследствие этого начинается нарушение сигнала, включающего в себя активацию eNOS и вазоделятацию. Таким образом мы получаем ингибирующий эффект на вазоделятацию, в результате возникает вазоконстрикция. Неблагоприятное действие sEng на гладкую мускулатуру сосудистой стенки потенцируется sFlt-1, то есть они работают как потенцирующие друг друга факторы. И поэтому если имеет одновременное повышение растворимого эндоглина, то есть растворимого рецептора к фактору роста плаценты, то тогда происходит мощная вазоконстрикция и тяжелые проявления гестоза, вплоть до HELLP-синдрома.
 РР13 (плацентарный протеин 13) – это галактозид-связывающий растворимый лектин 13. Фермент, регулирующий важный компонент клеточной мембраны – это лизофосфолипиды – две идентичные субъединицы, связанные дисульфидной связью. Участвует в процессе плацентации. Снижение РР13 в первом триместре беременности связано с повышением риска гестоза во 2-м и 3-м триместре беременности.
РР13 (плацентарный протеин 13) – это галактозид-связывающий растворимый лектин 13. Фермент, регулирующий важный компонент клеточной мембраны – это лизофосфолипиды – две идентичные субъединицы, связанные дисульфидной связью. Участвует в процессе плацентации. Снижение РР13 в первом триместре беременности связано с повышением риска гестоза во 2-м и 3-м триместре беременности.
 Cystatin C. Маркер почечной функции – прогностический фактор тяжелых сосудистых нарушений: нарушение мозговой функции, включая болезнь Альцгеймера, и целый ряд других нарушений, касающихся других органов и систем. Это один из самых мощных ингибиторов лизосомальных протеиназ и самый важный внеклеточный ингибитор цистеиновых протеиназ. Также участвует в процессе плацентации. Концентрация цистеина С повышается при беременности, но при гестозе его уровень значительно повышен. Вероятно, это вторичный фактор, который начинает повышаться уже в ответ на другие стрессовые сигналы, которые выдает плацента. Поэтому значение его как фактора, который будет использоваться в начальном скрининге риска гестоза, в настоящее время дискутируется.
Cystatin C. Маркер почечной функции – прогностический фактор тяжелых сосудистых нарушений: нарушение мозговой функции, включая болезнь Альцгеймера, и целый ряд других нарушений, касающихся других органов и систем. Это один из самых мощных ингибиторов лизосомальных протеиназ и самый важный внеклеточный ингибитор цистеиновых протеиназ. Также участвует в процессе плацентации. Концентрация цистеина С повышается при беременности, но при гестозе его уровень значительно повышен. Вероятно, это вторичный фактор, который начинает повышаться уже в ответ на другие стрессовые сигналы, которые выдает плацента. Поэтому значение его как фактора, который будет использоваться в начальном скрининге риска гестоза, в настоящее время дискутируется.
На данный момент акушерство с помощью новшеств в лабораторной диагностике стало тем, чем оно должно быть. То есть акушер, человек стоявший рядом с беременной, не должен сильно вмешиваться в процесс. Он должен понимать, что есть какие то факторы, которые могут присутствовать по данной пациентке, требующие повышенного внимания, и помочь преодолеть те негативные факторы, которые закладываются в 1-м триместре беременности.