Каждая третья женщина в мире сталкивается со спонтанным прерыванием желанной беременности. Увы, далеко не всегда это бывает единичный случай. Врачи Центра иммунологии и репродукции обладают значительным опытом в вопросе ведения беременностей высокого риска.
Главная цель врачей нашего центра - выявить причину замершей беременности /выкидыша. И постараться разработать максимально эффективный план действий, которые следует предпринять в случае произвольного прерывания беременности.
Каждая ситуация достаточно уникальна, и требует персонализированного подхода, поэтому в этой статье мы постараемся рассказать и направить пациенток, которые хотят найти решение, в нужном направлении. Подробно опишем, что необходимо проверить и какое обследование необходимо пройти, в случаях неоднократного спонтанного прерывания.
Основная миссия Центра иммунологии и репродукции, помочь пациенткам выносить и родить здорового ребенка.
Мы приведем несколько показательных примеров из нашей практики.
Введение в терминологию. Что такое невынашивание беременности
Невынашивание беременности - это ее самопроизвольное прерывание от момента зачатия до 37 недель.
К невынашиванию беременности относятся:
-
самопроизвольные выкидыши (прерывание беременности на сроке до 22 недель)
См. «Всегда ли нужно делать выскабливание», «Когда можно беременеть после выкидыша».
Существует два типа неразвивающейся (замершей) беременности: анэмбриония (пустое плодное яйцо) и гибель эмбриона.ПодробнееЧто касается различий между неразвивающейся беременностью и самопроизвольным выкидышем, то в первом триместре это обычно две стадии одного и того же процесса.Подробнее -
преждевременные роды (роды в сроке от 22 до 37 недель с массой плода более 500 г)
См. УЗИ шейки матки. Истмико-цервикальная недостаточность. Риск преждевременных родов., Акушерский пессарий
До 85% самопроизвольных прерываний беременности приходится на долю I триместра беременности (до 14 недель), остальные 15% – на более поздние сроки.
Как посчитать срок беременности
Самопроизвольные выкидыши в свою очередь бывают:
- случайные (спорадические или эпизодические);
- привычные.
Спорадические (то есть случайные) выкидыши встречаются в популяции достаточно часто – у 1 из 10 женщин, в 50-70% случаев связаны с различными хромосомными аномалиями эмбриона, возникшими в результате нарушений процессов образования половых клеток (яйцеклеток и/или сперматозоидов). Среди этих женщин только у 15% выкидыши повторяются.
«Хромосомные причины замершей беременности»
По определению ВОЗ привычным выкидышем считается наличие в анамнезе трех и более самопроизвольных прерываний беременности в сроке до 22 недель. Тем не менее, если у женщины имеются 2 самопроизвольных прерывания беременности, риск повторной неудачи возрастает, поэтому парам с такой проблемой рекомендуется более углубленное обследование до наступления следующей беременности. Такое обследование можно пройти в ЦИР.
Причины прерывания беременности
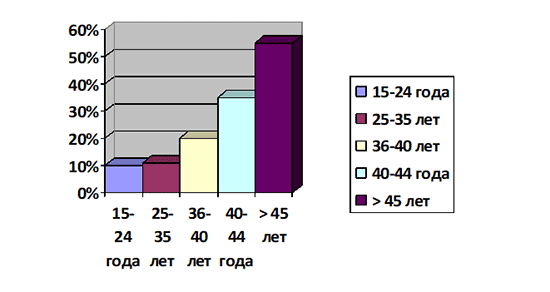
Вероятность повторной потери беременности зависит от большого количества факторов, но основную роль играют возраст женщины, а также количество выкидышей, произошедших ранее. Так, риски самопроизвольного прерывания беременности в случае, когда у женщины уже был один выкидыш, практически не отличаются от риска невынашивания у тех женщин, у которых выкидышей раньше не наблюдалось и составляют около 10-15%. В том случае, если у женщины уже было 2 и более выкидыша, риски прерывания третьей беременности возрастают вдвое и составляют порядка 30%.

Причины привычного невынашивания беременности могут быть различными.
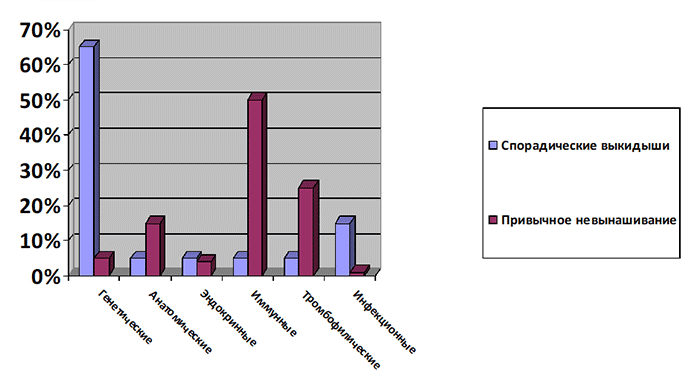
Генетические причины
Составляют 5%.
Структурные изменения хромосом
При привычном невынашивании беременности часто встречаются изменения структуры хросомом у родителей. Такие проблемы выявляются с помощью анализа на кариотип. При наличии структурных изменений показана консультация генетика.
Анализ для оценки количества и структурных изменений хромосом в большинстве клеток организма. К количественным изменениям относится изменение числа хромосом (например, нехватка одной Х-хромосомы при синдроме Шерешевского-Тернера). К структурным изменениям относится изменение строения самих хромосом (инверсия - поворот участка хромосомы на 180., делеция - выпадение участка хромосомы, транслокация - перенос части одной хромосомы на другую хромосому, и т. д.).
В анализе кариотип (без аберраций) выявляются так называемые регулярные изменения, то есть присутствующие во всех или в большинстве клеток организма. Они передаются от родителей, возникают в момент зачатия или в первые дни после зачатия. Они являются особенностью кариотипа и определяют развитие организма в течение жизни.
В результате кариотипа без аберраций может быть указано: 46, ХХ (нормальный женский кариотип), 46, ХY (нормальный мужской кариотип), 45, ХО (синдром Шерешевского-Тернера), 45, XX, der (13; 14)(q10; q10) (робертсоновская транслокация) и др.
Сдать анализДоля генетических факторов в структуре привычного невынашивания беременности составляют около 5% (в отличие от спорадических выкидышей, где генетические факторы занимают главенствующую роль – 50-70%). Однако тип генетических отклонений у эмбрионов при спорадических выкидышах и в случае привычного невынашивания беременности чаще всего различен. При случайных потерях беременности чаще выявляются числовые изменения хромосом – трисомии, моносомии, полиплоидии. При привычных потерях обычно происходят структурные изменения хромосом, которые чаще всего связаны с так называемыми сбалансированными хромосомными перестройками, несколько реже с мозаицизмом у одного или обоих супругов.
Примеры встречающихся отклонений в кариотипе эмбриона
| Трисомии | ||
| Синдром Дауна | 47 ХХ +21 или 47 ХY +21 | трисомия по 21ой хромосоме |
| Синдром Эдвардса | 47 ХХ +18 или 47 ХY +18 | трисомия по 18ой хромосоме |
| Синдром Патау | 47 ХХ +13 или 47 ХY +13 | трисомия по 13ой хромосоме |
| Моносомии | ||
| Синдром Шершевского-Тернера | 45 XO | Моносомия по Х-хромосоме |
| Полиплоидии | ||
| Триплоидия | 69 XXX, 69 XYY, 69 XXY | |
| Тетраплоидия | 92 XXYY и др. | |
Для того, чтобы исключить генетический фактор невынашивания беременности мы рекомендуем проведение кариотипирования без аберраций обоих супругов.
Вероятность рождения здорового ребенка в парах, где у одного из супругов имеется патологический кариотип, существует, но ниже, чем у супружеских пар, где у обоих родителей нормальные кариотипы: 46, ХХ (нормальный женский кариотип) и 46, ХY (нормальный мужской кариотип). Таким парам также необходима консультация клинического генетика для оценки степени риска рождения ребенка с патологией.
Когда нужна консультация генетика
Повреждение генетического материала
Кроме того, существует множество внешних факторов, влияющих на процессы образования половых клеток, таких как ионизирующее излучение, лекарственные препараты (цитостатики, противоопухолевые препараты, антиметаболиты, некоторые антибактериальные препараты, тяжелые металлы). При воздействии этих мутагенных факторов на организм человека, могут нарушаться процессы образования яйцеклеток и сперматозоидов, что в свою очередь может приводить к образованию эмбрионов с различными хромосомными нарушениями. Для исключения этого фактора в нашем центре проводится кариотипирование с аберрациями когда анализируется 100 клеток, а не 10-15, как при обычном кариотипировании.
Позволяет выявлять нерегулярные изменения (нерегулярные аберрации), которые присутствуют не во всех клетках, а лишь в части и связанных с воздействием на клетки вредных факторов в течение жизни.
Сдать анализАнатомические факторы
Доля анатомических факторов составляет порядка 10-15% в структуре привычного невынашивания беременности.
К анатомическим факторам относятся:
- истмико-цервикальная недостаточность (ИЦН)
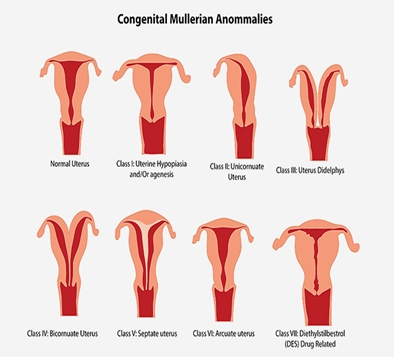
- врожденные или приобретенные аномалии развития матки, приводящие к уменьшениям размеров полости матки (в особенности однорогая матка, двурогая матка, полная внутриматочная перегородка, субмукозная или интерстициальная миома матки) (См. «Преждевременные роды и истмико-цервикальная недостаточность (ИЦН)» и «Аномалии развития матки»)
- патология эндометрия (рубцовые изменения слизистой оболочки при синдроме Ашермана, атрофический эндометрит) (См. «Патология эндометрия»)
Аномалии строения матки, как и ИЦН, чаще всего приводят к прерыванию беременности во втором-третьем триместрах. В редких случаях потеря беременности может происходить в первом триместре по причине имплантации бластоцисты в области внутриматочной перегородки или узла субмукозной миомы матки.
Для исключения анатомических причин невынашивания беременности на начальном этапе обследования необходимо проведение ультразвукового исследования органов малого таза и органов мочевыводящих путей, по показаниям могут быть рекомендованы соногистерографии, МРТ органов малого таза, диагностическая лапароскопия с гистероскопией.
Метод визуализации на основе использования высокочастотных звуковых (ультразвуковых) волн для получения изображения органов малого таза (мочевого пузыря, почек, мочеточников, матки, придатков, сосудистых структур и лимфоузлов).
Записаться на УЗИ органов малого тазаТакже: соногистеросальпингография, эхогистеросальпингография.
Метод ультразвукового исследования проходимости маточных труб и строения полости матки.
Записаться на соногистерографиюВысокоинформативный нелучевой метод диагностики, позволяющий с использованием магнитного поля высокой напряженности получить послойные изображения органов мочеполовой системы (мочевого пузыря, матки, придатков).
МРТ органов малого таза может проводиться с внутривенным контрастированием и без.
Малоинвазивное хирургическое вмешательство, позволяющее оценить строение органов брюшной полости и малого таза при помощи эндоскопического видеооборудования, введенного через проколы на передней брюшной стенке.
Малоинвазивное хирургическое вмешательство, позволяющее оценить строение полости матки при помощи видеооборудования, введенного в полость через цервикальный канал (канал шейки матки).
Женщинам с врожденными или приобретенными анатомическими дефектами в части случаев требуется хирургическая коррекция. Наиболее часто она показана женщинам с внутриматочной перегородкой и привычным невынашиванием беременности.
Эндокринные факторы
Доля эндокринных факторов составляет до 20% в структуре привычного невынашивания беременности.
Одной из частых патологий является хронический аутоиммунный тиреоидит, при котором в организме человека образуются антитела, направленные против компонентов щитовидной железы (в первую очередь это антитела к тиреопероксидазе и тиреоглобулину).
В исходе хронического аутоиммунного тиреоидита, как правило, развивается гипотиреоз (заболевание, при котором щитовидная железа вырабатывает недостаточное количество гормонов). Наличие у женщины некомпенсированного гипотиреоза зачастую приводит к ранним репродуктивным потерям, в то время как при полной компенсации состояния риски прерывания беременности не превышают общепопуляционные.
Диагностика данной патологии проводится посредством ультразвукового исследования щитовидной железы, при котором будут выявлены характерные изменения в тканях органа, а также при оценке уровней основных гормонов и аутоантител.
Для оценки щитовидной работы железы проводится определение уровня тиреотропного гормона (ТТГ) участвующего в регуляции функции щитовидной железы, и тиреоидных (тироксин Т4 и трийодтиронин Т3) гормонов, синтезируемых непосредственно щитовидной железой. Для исключения хронического аутоиммунного тиреоидита (ХАИТ) также проводится оценка титра антител к пиреоксидазе (АТ-ТПО) и тиреоглобулину (АТ-ТГ), повышение которых характерно для данной патологии.
Сдать анализы для оценки функции щитовидной железы
https://www.cironline.ru/services/3888/
См. Щитовидная железа и невынашивание беременности.
Более редкими причинами репродуктивных потерь следует считать декомпенсированный сахарный диабет, недостаточность лютеиновой фазы (НЛФ), синдром поликистозных яичников (СПКЯ), гиперпролактинемию.
См. СПКЯ, гиперпролактинемия.
В случае сахарного диабета, коррекция медикаментозной терапии проводится под контролем врача-эндокринолога.
Для диагностики остальных патологий проводится полное гормональное обследование женщины в течение одного менструального цикла.
На 3 день менструального цикла пациентке проводится анализ уровней фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), пролактина, эстрадиола, антимюллеровского гормона (АМГ) и ингибина В.
На 7-9 дни цикла проводится исследование уровней андрогенов крови и по показаниям исследование липидного обмена, а также диагностика инсулинорезистентности. Скорость роста доминантного фолликула определяется при помощи фолликулометрии. Оценить работу желтого тела можно посредством исследования уровня прогестерона и эстрадиола в середине (на 6-8 дни после овуляции) лютеиновой фазы менструального цикла (у женщин с регулярным менструальным циклом на 20-22 дни менструального цикла).
Совокупность биохимических процессов, происходящих в организме человека, включающие всасывание, расщепление и синтез липидов (жиров).
Совокупность обследований, включающих в себя оценку уровня тощаковой глюкозы венозной плазмы, гликированного гемоглобина, проведение глюкозотолерантного теста с оценкой уровня глюкозы и инсулина в трех точках, вычисление индексов инсулинорезистентности, таких как HOMA и MATSUDA, а также другие исследования.
Ультразвуковой мониторинг процессов созревания фолликулов в течение менструального цикла.
Период с момента овуляции до начала менструации.
Коррекция эндокринных причин привычного невынашивания беременности должна проводиться еще на этапе планирования беременности в зависимости от конкретного заболевания.
См. Планирование беременности.
Иммунологические факторы
Могут быть следствием аутоиммунных или аллоиммунных нарушений.
Аутоиммунные нарушения
К аутоиммунным нарушениям относится большое количество заболеваний, для которых характерно появление антител, направленных против различных тканей и органов. Одной из таких патологий является антифосфолипидный синдром (АФС).
См. Антифосфолипидный синдром (АФС).
АФС встречается приблизительно у трети пациенток с привычным невынашиванием беременности.
Синдром обусловлен выработкой антител против собственных тканей.
АФС может быть первичным, так и вторичным, то есть возникать в результате различных аутоиммунных, инфекционных, онкологических заболеваний, приема лекарственных препаратов.
Для исключения данного состояния проводится исследование наличия антифосфолипидных антител в крови женщины, волчаночного антикоагулянта, иммуноблота антинуклеарных антител.
Также: антитела к фосфолипидам, АФА.
Антитела классов IgG, IgM, IgA, действие которых направлено против основных компонентов клеточных мембран – фосфолипидов.
Диагностика АФСАнтифосфолипидные антитела класса IgG, препятствующие связыванию витамин-К-зависимых факторов свертывания с отрицательно заряженными фосфолипидами. Волчаночный антикоагулянт подавляет реакцию превращения протромбина в тромбин, увеличивая общее время свертывания крови. ВА является важнейшим скрининговым и подтверждающим тестом в диагностике антифосфолипидного синдрома (АФС).
Подробне про волчаночный антикоагулянтМетод выявления специфических белков в образце.
Является более чувствительным и специфичным методом в сравнении с иммуноферментным анализом (ИФА).
Во время беременности таким женщинам проводится обязательный гемостазиологический контроль, а также назначается медикаментозная поддержка с целью подавления активности аутоиммунного процесса.
Наиболее часто это низкодозированный аспирин, гепарины и гидроксихлорохин. По заключению ревматолога некоторым женщинам может быть рекомендован преднизолон, метилпреднизолон и другие глюкокортикостероиды (ГКС).
В данном случае крайне важно определять истинные показания к приему данного препарата, сопоставляя потенциальные риски и пользу для матери и плода. Без показаний данные препараты не рекомендуется к приему во время беременности.
В некоторых клиниках пациенткам с АФС рекомендуются процедуры плазмафереза с целью удаления из плазмы крови циркулирующих антифосфолипидных антител, однако, во время беременности эти процедуры могут быть небезопасными за счёт того, что происходит удаления из крови необходимых гормонов и других биологически активных веществ.
Среди аутоиммунных патологий, ассоциированных с привычным невынашиванием беременности, в настоящий момент большое значение уделяется целиакии и воспалительным заболеваниям кишечника (BMI), к которым относится болезнь Крона. Диагностика включает в себя исследование специфичных для этих заболеваний антител.
Антитела к тканевой трансглютаминазе и эндомизию (IgG и IgA), общего IgA, а также антител классов IgG и IgA к пекарским дрожжам (Saccharomyces cerevisiae), характерных для болезни Крона.
Аллоиммунные нарушения
К аллоиммунным нарушениям относятся:
- совместимость супругов по антигенам системы главного комплекса гистосовместимости (HLA генам);
- повышенное содержание цитотоксических клеток в периферической крови матери и эндометрии, а также высокие уровни провоспалительных цитокинов в сыворотке крови и эндометрии.
HLA
HLA система (человеческие лейкоцитарные антигены) - это комплекс генов, обеспечивающих, в первую очередь, иммунный ответ и взаимодействие клеток между собой.
Иммунологическая толерантность во время беременности - это отсутствие у матери реакции отторжения по отношению к "чужеродному" плоду и плаценте. Механизмов возникновения иммунологической толерантности достаточно много, в одном из таких механизмов участвуют гены HLA.
Считается, что совпадение супругов по генам HLA 2 класса приводит к снижению иммунологической толерантности по отношению к плоду и, как следствие, к привычному невынашиванию беременности.
При этом оценивать необходимо не количество совпадений (три, четыре, пять, шесть совпадений), а по гаплотипы, то есть по сочетание генов. Кроме того, определенные гены главного комплекса гистосовместимости ассоциированы с развитием тех или иных заболеваний, в том числе аутоиммунных патологий и привычного невынашивания беременности.
Группа аллелей на локусах одной хромосомы, как правило наследуемых вместе (трехлокусный гаплотип HLA ШШ класса HLA-DRB1, HLA-DQA1, HLA-DQB1).
Для исключения данного фактора рекомендуется проведение типирования по генам HLA I и II классов обоих супругов.
При наличии совпадений по одному или двум гаплотипам между супругами может быть рекомендовано дополнительное исследование - проба смешанной культуры лимфоцитов (СКЛ) , которая позволяет оценить иммунный ответ женщины на антигены иммунного ответа ее супруга. В случае, если по результатам СКЛ распознавание антигенов иммунного ответа на третьи и пятые сутки ослаблено, пациентам рекомендуется процедура лимфоцитотерапии (ЛИТ) клетками супруга или донора, которая проводится в нашем центре однократно в дозе 200-250 миллионов клеток.
В настоящий момент не всем парам в нашем центре рекомендуется ЛИТ в случае совпадения супругов по генам HLA II класса. Большое значение имеют выявленные аллели генов HLA, а также гаплотипы, по которым обнаружено совпадением между супругами.
См. HLA-система и проблемы репродукции.
Я: DRB1 07.07, DQA1 0201. 0201, DQB1 02.02
Муж: DRB1 13.17, DQA1 0103. 0501, DQB1 0301. 0601
Правильно ли я понимаю, что я полностью гомозиготна (было уже 4 замерших беременности на 7-8 неделях). Кариотипы хорошие.»
Иммунограмма и цитокины
Выявлена связь невынашивания беременности и повышение количества и активности цитотоксических клеток эндометрия и периферической крови.
Данные состояния можно диагностировать при проведении иммунограммы.
Клетки иммунной системы, участвующие в реализации клеточного (противовирусного, противоопухолевого) иммунитета, к которым относятся цитотоксические Т-лимфоциты (или Т-киллеры, C8) и натуральные киллеры (NK-клетки, CD16/CD56).
Комплексная оценка гуморального и клеточного иммунитета.
В случае нарушений по результатам иммунограммы будут отмечаться повышенные уровни NK-клеток (CD-16 CD-56), Т-киллеров (CD8), снижен иммунорегуляторный индекс (соотношение Т-хелперов (CD4) к Т-киллерам (CD8)) менее 1,2. С целью коррекции назначаются препараты нормального иммуноглобулина человека, которые вводятся внутривенно капельно в цикле планирования, в цикле подсадки эмбриона, а также при наступлении беременности.
В качестве дополнения к иммунограмме, рекомендуется исследование анализ на полиморфизмы генов цитокинов. Это исследование позволяет выявлять провоспалительные варианты генов, кодирующих этапы воспалительных и иммунных реакций. Женщины, у которых обнаруживаются провоспалительные аллели генов, а также характерные сдвиги показателей иммунограммы попадают в группу риска ранних репродуктивных потерь (повторных биохимических беременностей, неудачных попыток ЭКО и привычного невынашивания беременности на малых сроках гестации).
Обеспечивающие реализацию воспалительного ответа.
См. Полиморфизм генов цитокинов и иммунограмма при репродуктивных проблемах.
Тромбофилические факторы
Тромбофилические факторы при привычном невынашивании беременности имеют достаточно большое значение.
Коагуляция (тромбообразование) и фибринолиз (растворение тромбов) – это два процесса гемостаза, непрерывно происходящих в организме человека, баланс между которыми позволяет сохранять жидкое состояние крови без угрозы кровотечения.
Также: коагуляция, свертывание крови.
Совокупность процессов, приводящих к образованию в крови тромбов (сгустков). Является защитным механизмом, предотвращающим гибель человека вследствие кровопотери.
Процесс растворения (лизиса) фибринового сгустка (тромба).
Во время беременности возникает состояние физиологической гиперкоагуляции (то есть нормального повышения свертывающего потенциала крови) и снижение активности фибринолиза.
Тромбофилия - это патологическое состояние, характеризующееся нарушением свертывающей системы крови, при котором увеличивается риск гиперкоагуляции. Тромбофилии бывают врожденные и приобретенные. Беременность и роды у женщин с генетическими и приобретенными формами тромбофилии сопряжены с высоким риском тромботических и акушерских осложнений, в том числе невынашивания беременности (в особенности в сроке более 10-12 недель).
Важно отличать отклонения, являющиеся компенсаторно-приспособительными во время беременности, направленными на снижение риска анте- и постнатальных кровотечений (кровотечений, возникших во время беременности и после родов), от патологии гемостаза.
К приобретенным тромбофилиям относится антифосфолипидный синдром (АФС). К наиболее значимым врожденным тромбофилиям относятся наследственный дефицит ряда антикоагулянтов, таких как антитромбин III, протеин C, протеин S, которые участвуют в угнетении свертывающей системы крови, наследственная гипергомоцистеинемия, а также мутации в гене протромбина или фактора Лейдена.
Большое значение имеет группа крови женщины, так как риски гиперкоагуляции и тромботических осложнений максимальны у носительниц IV (AB) и III (B) групп крови. Связано это с более высокими концентрациями фактора VIII свертывающей системы крови и фактора фон Виллебранда у людей с данными группами крови. Наиболее "благоприятной" группой крови является I (O) группа. Таким образом, оценивать систему гемостаза следует в совокупности с другими параметрами, в том числе с группой крови женщины.
Для диагностики наследственных видов тромбофилии рекомендуется проводить анализ на 18 полиморфизмов генов гемостаза, системы фибринолиза и метаболизма фолатов и оценку уровня гомоцистеина в крови.
Лечение при выявлении отклонений назначается индивидуально в каждом случае врачом акушером-гинекологом, гемостазиологом и должно начинаться в фертильных циклах, то есть тогда, когда женщина планирует беременность, или с ранних сроков гестации. Наиболее часто это препараты низкодозированного аспирина (75-100 мг/сут) или их комбинация с прямыми антикоагулянтами (низкомолекулярные или низкофракционированные гепарины).
Во время беременности несколько раз в обязательном порядке каждой женщине назначается гемостазиограмма (или коагулограмма) - анализ, который оценивает состояние свертывающей системы крови (плазменное звено), оценка агрегации тромбоцитов, может быть назначена тромбоэластограмма.
См. Гемостазиограмма при беременности.
См. Агрегация тромбоцитов.
По результатам данного обследования врач акушер-гинеколог оценивает все параметры исследования, анализируя, насколько физиологичными являются те или иные отклонения параметров гемостазиограммы, есть ли показания к назначению, изменению дозы или отмене препаратов, влияющих на свертывающую систему крови.
Для оценки тромбоцитарного звена гемостаза рекомендуется проведение индукции агрегации тромбоцитов с 5 индукторами (АДФ, арахидоновая кислота, адреналин, ристоцетин и коллаген). Особенно это важно для оценки эффективности применяемой дозы антиагрегантов (наиболее часто аспирина).
В качестве дополнительного исследования свертывающей системы крови во время беременности женщинам из группы высокого риска акушерских осложнений назначается проведение тромбоэластографии (ТЭГ). ТЭГ - это метод комплексной оценки гемостаза, который в отличии от гемостазиограммы или агрегатограммы отражает все стадии формирования тромба с учетом вклада, как плазменных, так и клеточных (тромбоциты) участников гемостатических реакций, а также фибринолиз. При помощи этого метода можно выявить ранние признаки внутрисосудистого свертывания крови или гипокоагуляцию, обусловленную дефицитом факторов свертывающей системы крови, диагностировать нарушения агрегации тромбоцитов, гиперфибринолиз, оценить эффективность антикоагулянтной и антиагрегантной терапии.
Инфекционные факторы
Инфекционно-воспалительные заболевания вирусной или бактериальной этиологии любой локализации (верхние дыхательные пути, мочеполовой тракт и другие) могут стать причиной неразвивающейся беременности или самопроизвольного выкидыша. В большинстве случае инфекции, перенесенные матерью во время беременности, не приводят к привычному невынашиванию беременности, но могут провоцировать однократные прерывания беременности.
TORCH-инфекции
Большое значение придают инфекциям TORCH-комплекса (T – токсоплазмоз, R – краснуха, C – цитомегаловирусная инфекция, H – герпесвирусная инфекция, O – другие заболевания – хламидиоз, ВИЧ-инфекция, гепатит В, гепатит С, парвовирусная инфекция B19, ветряная оспа). См. ToRCH-инфекции и беременность.
Риск самопроизвольного прерывания беременности при первичном инфицировании токсоплазмами в I-II триместрах беременности составляет около 10-15 %, в случае, если беременность прогрессирует, высока вероятность развития пороков развития плода (микроцефалия, гидроцефалия, хориоретинит и др.). Токсоплазмоз, подтвержденный у женщины в I триместре беременности, является показанием к прерыванию беременности.
Краснуха (rubella), перенесенная женщиной во время беременности, особенно перенесенная в I-II триместрах беременности, приводит к прерыванию беременности (в 10-40% случаев) или множественным врожденным порокам развития плода (триада Грегга: врожденная катаракта, пороки сердца, глухота). Перенесенная в сроке до 16 недель краснуха является показанием для прерывания беременности. В связи с этим на этапе планирования беременности крайне важным является оценка уровня антител класса IgG к краснухе и, в случае отсутствия защитного титра антител, проведение вакцинации не менее, чем за 1-3 месяца до отмены контрацепции.
ЦМВ инфекцию большая часть населения переносит в детском возрасте и к моменту беременности у большинства женщин имеются защитные антитела класса IgG к ЦМВ. В редких случаях возможно инфицирование во время беременности, в таком случае наибольшие риски для плода возникают при инфицировании матери в I триместре беременности. В таком случае повышаются риски невынашивания беременности (неразвивающаяся беременность, самопроизвольный выкидыш), в случае дальнейшего прогрессирования беременности возможно развитие пороков развития у плода (микроцефалия, гидроцефалия, хориоретинит, пороки сердца, деформация ушных раковин).
Из урогенитальных инфекций, большое значение имеют цервициты и вагиниты, особенно вызванные абсолютными патогенами, такими как хламидии, гонококки, трихомонады, микоплазмы. В связи с этим на этапе планирования беременности обязательным является проведение исследования ПЦР отделяемого цервикального канала на ИППП.
Перенесенные женщиной острые респираторные заболевания, особенно сопровождающиеся повышением температуры тела выше 38С, обострения хронического пиелонефрита, инфекционно-воспалительные заболевания ЛОР органов, могут приводить в части случаев к прерыванию беременности. В связи с этим при планировании беременности крайне важным являются консультации таких врачей как терапевт, оториноларинголог, стоматолог для выявления и санации очагов инфекции.
Хронический эндометрит
В настоящий момент большое внимание уделяется хроническому эндометриту, при котором происходят метаболические и морфологические изменения структуры эндометрия, нарушение его рецептивности, что может влиять на имплантацию бластоцисты и полноценную инвазию трофобласта, сопровождаясь высоким риском прерывания беременности в ранние сроки.
Хронический эндометрит можно заподозрить при проведении ультразвукового исследования органов малого таза. Для подтверждения диагноза может проводиться гистологическое, бактериологическое и иммуногистохимическое исследование биоптата эндометрия. В нашем центре дополнительные внутриматочные вмешательства обычно не рекомендуются и при подозрении на хронический эндометрит у женщины, планирующей беременность, мы проводим антибактериальное лечение, которое в 70-80% случаев эффективно.
Прерывание неразвивающейся беременности
В большинстве европейских стран при подтверждении неразвивающейся беременности рекомендована выжидательная тактика. То есть женщина не госпитализируется в стационар, а ожидает самостоятельного начала выкидыша. В качестве альтернативы может быть предложено медикаментозное прерывание беременности, являющееся достаточно эффективным и безопасным методом.
При неэффективности консервативных методов прерывания беременности (в том числе при неполном выкидыше) рекомендуется хирургическая тактика - кюретаж или, более предпочтительный вариант, вакуум-аспирация содержимого полости матки.
Беременность после потери
Интервал перед началом планирования следующей беременности определяется индивидуально в каждом случае. Если было однократное прерывание беременности в сроке менее 9-10 недель, углубленное обследование паре обычно не рекомендуется. Супругам предлагается провести полный комплекс обследований, рекомендованных всем парам при планировании беременности. В качестве дополнительных исследований может быть рекомендовано проведение кариотипирования обоих супругов и обследование на антифосфолипидный АФС. При этом откладывать планирование беременности на срок более 3-6 месяцев является нецелесообразным.
Более углубленное обследование может предлагаться парам, если возраст супругов старше 35 лет, если у женщины выявлено снижение овариального резерва или при опросе врач выявил факторы риска возможных репродуктивных проблем.
Если срок прерывания беременности более 9-10 недель или это уже повторная прервавшаяся беременность на малом сроке гестации, то необходимо начать более углубленное обследование для исключения всех возможных факторов невынашивания беременности. В данном случае планирование следующей беременности следует отложить до получения всех результатов обследования и определения наиболее эффективной тактики подготовки и ведения повторной беременности.






Комментарии
-

Анна
18.01.2022 15:43
Могут ли из за плохой спермограммы быть замершие беременности?
-

Олька
29.01.2022 23:56
Что значит плохая спермограмма ?
-

Живулько Андрей Романович
 Живулько Андрей Романович
Уролог-андролог, врач ультразвуковой диагностики, к.м.н.
Живулько Андрей Романович
Уролог-андролог, врач ультразвуковой диагностики, к.м.н.
Уролог-андролог, врач ультразвуковой диагностики, к.м.н. 03.02.2022 19:01
Здравствуйте! Под плохой спермограммой , как правило, понимают снижение качественных показателей ниже минимальных референсных значений. Замершая беременность может быть вызвана различными причинами. В проблему неразвивающейся беременности свой вклад вносит и мужской фактор.
-

Живулько Андрей Романович
 Живулько Андрей Романович
Уролог-андролог, врач ультразвуковой диагностики, к.м.н.
Живулько Андрей Романович
Уролог-андролог, врач ультразвуковой диагностики, к.м.н.
Уролог-андролог, врач ультразвуковой диагностики, к.м.н. 03.02.2022 18:26
Здравствуйте! Снижение качество сперматозоидов, безусловно, может оказывать влияние на развитие эмбриона. Оплодотворение яйцеклетки сперматозоидами с поврежденным генетическим материалом или аномальным содержанием хромосом может приводить к остановке эмбриона в развитии или даже более тяжелым репродуктивным исходам.
-

Анна
20.05.2022 08:56
Скажите пожалуйста, с чего начать обследование, если было уже 2 замершие беременности подряд? Видела список анализов, которые советуют сдать, но список очень длинный, может есть какие-то принципиально важные?
-

Федорова Марина Сергеевна
 Федорова Марина Сергеевна
Акушер-гинеколог, гинеколог-эндокринолог, репродуктолог, гемостазиолог
Федорова Марина Сергеевна
Акушер-гинеколог, гинеколог-эндокринолог, репродуктолог, гемостазиолог
Акушер-гинеколог, гинеколог-эндокринолог, репродуктолог, гемостазиолог 21.10.2022 12:58
Здравствуйте, Анна! Нет такого списка, который всем пациентам назначается шаблонно. Все зависит от Вашего анамнеза и результатов уже прошедшего обследования. Рекомендую Вам обратиться на очный или онлайн прием к специалистам ЦИР, для выведения объема дообследования и возможного лечения.
Комментарии 1 - 2 из 24Замершин беременности это чаще мутации (эмбриона) и ваши мутации системы гемостаза (недиагностированные)
Начало | Пред. | 1 2 3 4 5 | След. | Конец