И.И. Гузов, Клиники и лаборатории ЦИР, Генеральный директор
Вебинар ОМБ, 9 октября 2014 г.
– Всем добрый день! Мы рады вас приветствовать на очередном вебинаре, который проводится в рамках образовательного цикла Лабораторная диагностика 2014. Сегодня у нас приглашен лектор – это главный врач ЦИР, акушер-гинеколог, кандидат медицинских наук – Гузов Игорь Иванович. Я предоставляю ему слово, и желаю всем получить как можно больше интересной информации. Ну, в общем, приступайте.
Что хорошего? Хорошее то, что эти программы пренатальной диагностики, с которыми наш центр работает уже где-то около года, действительно работают и становятся всё дешевле и доступнее. Эти исследования дают достаточно точную информацию по поводу хромосомного набора и наличия отклонений у плода по крови матери. В течение последнего года вышли рекомендации нескольких национальных обществ акушеров-гинекологов: и американской коллегии акушеров-гинекологов, и британского королевского общества, и канадского, о том что нужно шире использовать тесты пренатальной диагностики вместо скрининга . Нужно очень хорошо подумать, прежде чем сворачивать эти программы, потому что за последние десятилетия, в течение которых применялся скрининг, наработаны очень большие материалы. В частности, те лаборатории, которые активно работали с пренатальным скринингом, наработали свои медианы, научились рассчитывать отклонения от этих медиан. Потерять это всё очень легко, восстановить потом будет практически невозможно. Мы с вами знаем, что целый ряд методик, которые были оставлены, пытаются возродить. Но если нет специалистов, которые с этим работают, это будет очень сложно. Мы давно осознали те тенденции, которые идут в мировой практике в области пренатального скрининга, и, пожалуй, уже полтора-два года назад, даже три года назад уже были готовы к этому всему.
Важно отметить, что показатели, которые мы определяем, – это ведь не просто какие-то цифры абстрактные, которые мы используем зачем-то, а это конкретные физиологические показатели, такие как различные гормоны, биохимические показатели и т.д. То есть эти показатели интересны сами по себе. И даже если пренатальный скрининг видоизменится, и диагностика синдрома Дауна начнет делаться тотально с помощью определения фетальной ДНК, всё равно эти показатели и их отклонения будут иметь большое значение для диагностики и прогнозирования целого ряда состояний, которые могут осложнять беременность.
Если взглянуть на эту проблему именно с этой точки зрения, то тогда становится понятно, что те лаборатории, которые сохранят свои медианы, сохранят свои наработки, смогут быть на острие лабораторной диагностики уже не хромосомных аномалий, а прогнозирования осложнений беременности, которые не связаны с хромосомами аномалий.
В настоящее время пренатальный скрининг никуда не ушел: он широко используется, и говорить о том, что он уже замещается в массовом порядке генетической пренатальной диагностикой по определению фетальной ДНК, конечно, рано. Поэтому я хочу рассказать о тех программах, которые сейчас работают в наших клиниках.

Итак, программа пренатального скрининга – это очень ответственная программа. На протяжении последних, пожалуй, десяти лет я читаю лекции по пренатальному скринингу в разных городах и в республиках. Я могу сказать, что очень часто бывают такие энтузиасты, которые хотят начать пренатальный скрининг в свой лаборатории, закупить оборудование, закупить соответствующие реактивы и, кажется, что вот это так интересно сейчас, что потоком пойдут беременные. Эти беременные начинают идти. Но этот энтузиазм угасает очень быстро после того, как лаборатория столкнется с первыми проблемами, с первыми случаями неправильной диагностики. Или даже правильной диагностики, когда нужно принимать какие-то решения. Когда начинается давление на лабораторию со стороны врачей, давление со стороны пациенток. Начинать и приступать к таким программам возможно только тогда, когда лаборатория и клиника работают в полном взаимодействии и очень ответственно подходят ко всем деталям проведения теста. Только тогда можно рассчитывать на максимальную информативность и действительную полезность этих программ.

Мы проводим информационную и организационную работу на нашем сайте, выпускаем печатную продукцию в виде брошюр, буклетов, чтобы пациентки и врачи могли ознакомиться с сутью самих программ, чтобы они понимали: зачем и что они будут делать. Видеоролики и плакаты по скринингу демонстрируются рядом с процедурными кабинетами, врачи и сотрудники лаборатории отвечают на вопросы по скринингу на наших интернет-форумах. Врачи нашего центра активно отвечают на вопросы по скринингу на внешних информационных площадках. Наших специалистов приглашают на различные телевизионные программы: канал ТДК, еще несколько каналов. Мы публикуем различные материалы в журналах для беременных женщин – для будущих мам.

Для того чтобы правильно организовать скрининг, главное – это точный подсчет срока беременности. В современных условиях считать эти сроки нужно с точностью до одного дня. При первом посещении врача во время беременности, а в случае внешних пациенток – при первом обращении во время беременности, с помощью специального компьютерного модуля нашей клинической информационной системой рассчитывается дата зачатия и точный срок беременности. Иногда это представляет большие сложности, потому что пациентка не помнит точно срок последней менструации, или мы сталкиваемся с серьезными нарушениями цикла до наступления беременности, или последнюю менструацию путают с кровянистыми выделениями, которые идут уже во время беременности. Очень помогает, конечно, ультразвуковая диагностика на ранних сроках беременности. Мы имеем размеры плодного яйца, а иногда и копчико-теменного размера на ранних сроках – это, конечно, позволяет точно рассчитать дату зачатия. Имея срок беременности по зачатию и, добавляя к дате зачатия две недели, мы получаем традиционный акушерский срок беременности. Точное определение срока беременности исключительно важно для того, чтобы программа в дальнейшем оперировала правильными цифрами. Если лаборатория получает материал, где написано, что взято в 10-11 недель, то ничего посчитать вы не сможете. Если у вас нет точных данных по расчетной дате зачатия, то, соответственно, может быть значительная погрешность в тех отклонениях от медиан, которые вы получите на выходе вашего лабораторного процесса.

После восьми недель беременности, когда происходит отсев большинства случаев остановок развития беременности первого триместра, производится расчет оптимальных сроков скрининга первого триместра.
Возможные сроки проведения скрининга растянуты с 11 по 14 неделю. Мы стараемся делать скрининг так, чтобы было оптимальное соотношение между той информацией, которую мы можем получить по данным ультразвукового исследования и интересами лабораторной диагностики, точность которой начинает при скрининге первого триместра уменьшаться по мере увеличения срока. Поэтому обыкновенно мы стараемся направлять на скрининг на сроках где-то 11-12 недель.

Пациентка получает направление на биохимический ультразвуковой скрининг с точным диапазоном дат, заполняет специальную анкету. Для скрининга неважно, делает пациентка ультразвук и сдает кровь в один день или в разные дни, потому что программа учитывает даты обоих событий. То есть вы можете ультразвук сделать в один день, а кровь взять в другой день. С точки зрения практической лучше, если пациентка сначала сделает ультразвуковое исследование, а потом пойдет сдавать кровь. Ведь в некоторых случаях ультразвуковое исследование показывает, что скрининга проводить не нужно (например, если беременность остановилась в развитии или видны серьезные пороки развития). Бывает и так, что пациентка делала УЗИ в 7-8 недель и там всё было хорошо, а беременность остановилась позже. Такое бывает при антифосфолипидном синдроме.
Желательно, чтобы анкету пациентка заполняла не сама, а с помощью специального сотрудника. Это должен быть или врач, или специально обученная акушерка, которая понимает сущность тех анкетных вопросов: сахарный диабет, курение и т.д. Те, кто работает со скринингом, прекрасно знают, о чем идет речь. При заполнении анкеты внимание уделяется всему, что может повлиять на результат скрининга, в частности, принимаемым во время беременности лекарственным препаратам, сопутствующим заболеваниям и т.д. Лекарствам, конечно, нужно уделять огромное значение, потому что злоупотребления лекарствами, которые существуют в отечественной клинической практике очень велики. Иногда пациентка в 11 недель получает огромное количество лекарств, и надо помнить, что многие препараты могут влиять на уровни тех показателей, которые мы измеряем при биохимическом пренатальном скрининге. Заполненная анкета сразу вводится в базу данных и, таким образом, лаборатория имеет возможность сразу же после ввода анкеты видеть данные той пациентки, кровь которой придет в лабораторию спустя какое-то время.


Оптимальные сроки – 11-12 акушерских недель. Все врачи ультразвуковой диагностики должны пройти специальную подготовку по скринингу первого триместра, т.е. специальную подготовку и по определению толщины воротникового пространства, и по определению копчико-теменного размера, и по определению носовой кости. А если используется, так называемый расширенный скрининг первого триместра, данные которого важны при расчете некоторых других показателей риска осложнений беременности, важно и допплерометрическое исследование, определение реверсивного кровотока и т.д.
Перед взятием крови для биохимического скрининга специально обученная медсестра проверяет правильность заполненной анкеты, помогает заполнить анкету внешним пациенткам. Так клиники и лаборатория работают в содружестве. Мы работаем также и с внешними пациентами, которые приходят по направлению врачей из городской системы. У них бывают незаполненные анкеты, поэтому пациенток надо тщательно опросить до забора крови.
Обучение акушерок, помогающих заполнению анкет, проводится под контролем главного врача. Координация работы подразделения медсестер-акушерок «смотровой зоны» осуществляется медсестрой-наставником.


План ведения беременности предусматривает взятие в сроки скрининга и других важных плановых анализов, поэтому сроки получения результатов скрининга совпадают со сроками плановой этапной консультации врача акушера-гинеколога. Все врачи акушеры-гинекологи, которые работают с результатами скрининга, прошли специальное обучение по оценке результатов пренатального скрининга. Это очень важно, чтобы врач, который получает результаты скрининга, понимал, что это за показатели, какова их физиологическая сущность, каковы основные направления вектора отклонений от медианы показателей при различных состояниях патологических беременности. Врач должен понимать, что в данном случае показатели оцениваются не по так называемым нормам или референтным диапазонам. Врач должен привыкнуть к тому, что во время беременности он работает с отклонениями от медианы – a multiple of the median (MOM) или в переводе на русский язык: кратное медианы.

В нашей клинике мы проводим скрининг как первого, так и второго триместра, несмотря на то, что постоянно идут возражения о том, что это все не нужно, что это избыточная информация и т.д. Но как будет показано в этой лекции, мы достаточно активно используем эти все показатели для анализа не только рисков наличия хромосомных аномалий у плода, но и для прогнозирования течения беременности в целом. Поскольку у нас наблюдаются пациентки с достаточно сложным анамнезом, пациентки и после неудачных многократных попыток ЭКО, и пациентки с тяжелыми осложнениями беременности второго триместра, и пациентки с невынашиванием беременности, мы достаточно активно проводим и скрининг второго триместра беременности. И вот на консультации врача, после получения данных ультразвука и итоговых анализов по скринингу первого триместра, принимается решение о целесообразности дополнительного УЗИ в 16-18 недель – это, так называемый, генетический ультразвуковой скрининг. В некоторых случаях это ультразвуковое исследование очень помогает достаточно рано выявить ту патологию, которая иначе была бы выявлена где-нибудь уже на более поздних сроках. На консультации по итогам скрининга первого триместра рассчитываются сроки биохимического скрининга второго Поскольку пациентка, которая осознанно идет на скрининг, всегда очень волнуется, переживает – это очень ответственное и тяжелое всегда ожидание, то мы стараемся, чтобы скрининг второго триместра был проведен как можно раньше, то есть это, как правило, 16-17 недель. То есть начиная с того срока, когда уже возможно рассчитывать показатели скрининга второго триместра.

В скрининг второго триместра входит: общий ХГЧ или свободная бета-субъединица ХГЧ – можно и так и так, альфа-фетопротеин, свободный эстриол и ингибин А. По итогам скрининга второго триместра тоже проводится плановая консультация, причем она проводится не только по скринингу, но и по результатам других анализов и консультаций.

Мало исследований сопоставимо по своей значимости для судьбы плода с пренатальным скринингом. По сути своей, в лице пренатального скрининга и следующей за ним пренатальной диагностикой, мы имеем возрождение программ евгеники, потому что никакого лечения пораженного хромосомной аномалии плода не существует, то есть принимается вопрос о жизни и смерти будущего человека. Поэтому рождается очень сложная дилемма во многих отношениях: и с моральной, и с медицинской, и с социальной, и с религиозной точки зрения. Поэтому лаборатория должна понимать свою ответственность, должна проводить разъяснительную работу с врачами-клиницистами. Особое внимание должно уделяться контролю качества, выбору реактивов и приборов при аналитическом этапе, так как все эти детали могут повлиять на результаты этой работы. Пренатальный скрининг должен быть зоной особого контроля руководства лаборатории. Расчет результатов скрининга проводит ограниченный круг специально подготовленных сотрудников. Я категорический противник того, чтобы ставить программу для расчета рисков на рабочий стол врача: врач сидит, и пациентка приходит, а он вбивает просто какие-то циферки, получает какие-то результаты и выдает тут же пациентке, начинает комментировать и рассказывать. Я считаю, что это неправильно: врач может ошибиться, он может не понять интерфейса программы. Иногда некоторые показатели лучше проверить повторно, прежде чем выдавать результаты. Некоторые результаты, мы знаем в лабораторной практике, могут быть несколько внутренне алогичными, и тоже будут требовать проверки. Возможно, перед тем как разговаривать с пациенткой, нужно провести какой-то анализ того, что с ней было, как протекали предыдущие беременности, поговорить с ней, и поэтому, конечно, я считаю, что рассчитывать должна лаборатория и внутри лаборатории только ограниченный круг сотрудников, которые понимают, действительно, что они делают, когда эти результаты считают. Все аномальные результаты ни в коем случае не должны выдаваться сразу, они должны анализироваться заведующим лабораторией, нужно здесь несколько раз отмерить, прежде чем выдавать этот результат дальше клиницисту.

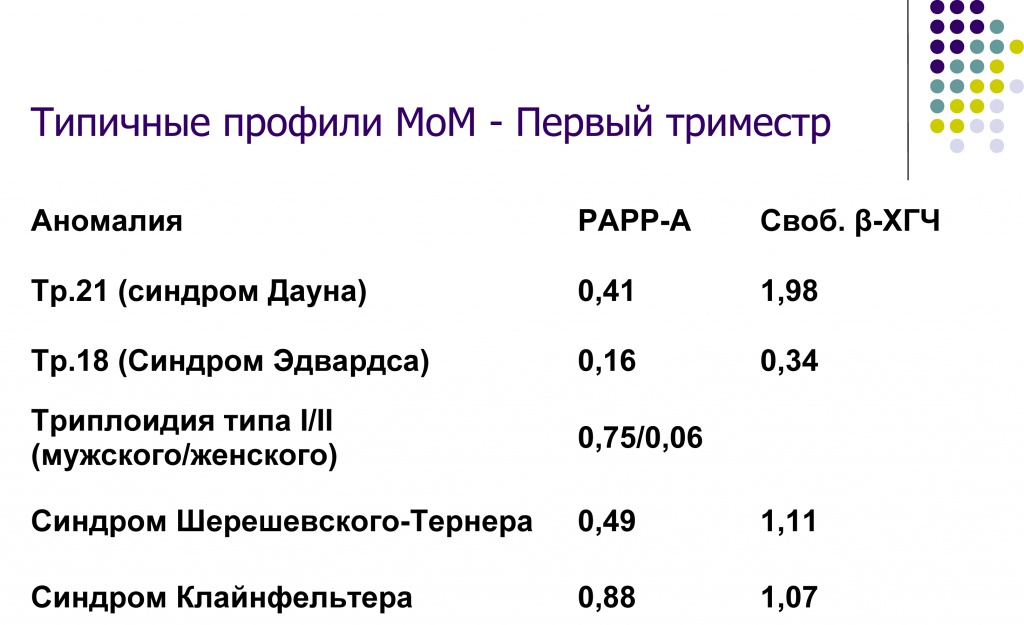
Пройдемся сейчас по основным типичным профилям компонентов скрининга. На этом слайде мы видим типичные профили отклонения от медианы в первом триместре. Первая колонка – это PAPP-A, а вторая колонка – это свободные бета-субъединицы ХГЧ. Мы видим, что при синдроме Дауна PAPP-A резко снижен, а свободная бета-субъединица ХГЧ – резко выше, то есть это достаточно стандартная ситуация. При синдроме Эдвардса – это трисомия по 18-ой паре - оба показателя резко снижены. Но не только эти аномалии позволяет заподозрить пренатальный скрининг первого триместра. Можно заподозрить и триплоидии первого и второго типа, то есть мужского и женского. Триплоидии – это тройной хромосомный набор, то есть шестьдесят девять хромосом у эмбриона. В зависимости от того, какая клетка, какая гамета – сперматозоид или яйцеклетка - явились источником этой триплоидии, будут разниться лабораторные показатели. Если источником триплоидии является сперматозоид – это будет триплоидия первого типа, мужского. Клинически это будет проявляться в виде полного или частичного пузырного заноса, мощного развития плаценты. В этом случае будут высокие п, чуть сниженные, но близкие к медиане показатели PAPP-A. А если же триплоидия второго типа, женского, то есть если источником дополнительного хромосомного набора является яйцеклетка, то клинически это проявляется в виде синдрома пустого плодного яйца, и плацентарные показатели, которые полностью контролируются мужскими генами, они будут резко снижены, поэтому уровень PAPP-A и свободные бета-субъединицы ХГЧ будут резко-резко снижены. То есть вот это вот характерно для синдрома триплоидии второго типа или женского типа, и здесь мы имеем дело с очень интересным явлением, которое называется геномным импринтингом, именно из-за этого геномного импринтинга и так различаются показатели в зависимости от того, какая клетка явилась источником вот этого избыточного хромосомного набора. При синдроме Шерешевского-Тернера мы видим небольшое снижение уровня PAPP-A и нормальные уровни бета ХГЧ, и при синдроме Клайнфельтера оба показателя близки к норме, но отмечается совсем небольшое снижение PAPP-A, что обращает на себя внимание.

То есть мы видим, что при трисомии по двадцать первой паре МоМ составляет 0,41, при трисомии по восемнадцатой паре – где-то от 0,11 до 0,16, при трисомии тринадцатой пары – промежуточное значение МоМ составляет 0,25, ну и при Шерешевского-Тернера – 0,49, при других аномалиях половых хромосом – 0,88.

При трисомии двадцать первой пары – МоМ составляет около 2, при трисомии восемнадцатой пары – где-то 0,34, при трисомии тринадцатой пары – 0,51. Огромное значение ХГЧ при при пузырном заносе, хорионэпителиоме. При синдроме Шерешевского-Тернера и при других аномалиях половых хромосом уровень свободной бета-субъединицы ХГЧ не имеет значения.
Сейчас подтверждается приказами и рекомендациям: ребята, давайте больше не будем делать скрининг второго триместра, потому что добавление измерения носовой кости повышает выявляемость трисомии по двадцать первой паре, то есть синдрома Дауна, до 97%. Не всегда можно с этим согласиться, но тем не менее, эта позиция сейчас преобладает со стороны. И поскольку сейчас этот вариант идет уже приказами через различные официальные инстанции, городская медицина должна с этим считаться.

То, что мне хотелось бы обсудить – это двойной тест первого триместра и нехромосомные аномалии, показатели первого скрининга как маркеры риска осложнения беременности. Как мы можем использовать наши наработки, если скрининг будет полностью заменен пренатальной диагностикой по фетальной ДНК.

 Что такое PAPP-A? PAPP-A – это pregnancy-associated plasma protein A, то есть связанный с беременностью плазменный белок А, – это протеаза специфически разрушающая белок 4, связывающий инсулиноподобные факторы роста.
Что такое PAPP-A? PAPP-A – это pregnancy-associated plasma protein A, то есть связанный с беременностью плазменный белок А, – это протеаза специфически разрушающая белок 4, связывающий инсулиноподобные факторы роста.
Инсулиноподобные факторы роста играют колоссальную роль в развитии целого ряда клеточных взаимодействий, в частности при формировании плаценты. Активность этих инсулиноподобных факторов роста ограничивают связывающие белки, с которыми связана часть инсулиноподобных факторов.
 PAPP-A разрушает один из важных белков, который уменьшает активность инсулиноподобных факторов роста и, таким образом, активность инсулиноподобных факторов роста, которые играют колоссальную роль в ранней плацентации становится выше и, таким образом, PAPP-A является одним из ключевых белков, которые обеспечивают правильную плацентацию. То есть мы знаем, что плацентация – это процесс, состоящий из двух взаимосвязанных процессов: инвазии ворсин трофобласта и ремоделирования спиральных артерий. Во всех этих процессах играют роль инсулиноподобные факторы роста, и поэтому если активность PAPP-A меньше, то, соответственно, и риск плацентарных осложнений будет выше. Поэтому PAPP-A можно использовать как очень важный маркер прогнозирования судьбы беременности: будут или не будут осложнения беременности, в частности осложнения плацентарных функций. Низкие уровни PAPP-A приводят к снижению активности инсулиноподобных факторов роста 1 и 2, участвующих в плацентации, и снижение активности PAPP-A является маркером нарушения плацентации в первом триместре беременности, что может приводить к декомпенсации плацентарной функции в дальнейшем и быть причиной осложнения беременности.
PAPP-A разрушает один из важных белков, который уменьшает активность инсулиноподобных факторов роста и, таким образом, активность инсулиноподобных факторов роста, которые играют колоссальную роль в ранней плацентации становится выше и, таким образом, PAPP-A является одним из ключевых белков, которые обеспечивают правильную плацентацию. То есть мы знаем, что плацентация – это процесс, состоящий из двух взаимосвязанных процессов: инвазии ворсин трофобласта и ремоделирования спиральных артерий. Во всех этих процессах играют роль инсулиноподобные факторы роста, и поэтому если активность PAPP-A меньше, то, соответственно, и риск плацентарных осложнений будет выше. Поэтому PAPP-A можно использовать как очень важный маркер прогнозирования судьбы беременности: будут или не будут осложнения беременности, в частности осложнения плацентарных функций. Низкие уровни PAPP-A приводят к снижению активности инсулиноподобных факторов роста 1 и 2, участвующих в плацентации, и снижение активности PAPP-A является маркером нарушения плацентации в первом триместре беременности, что может приводить к декомпенсации плацентарной функции в дальнейшем и быть причиной осложнения беременности.
 Управление инсулиноподобными факторами роста является ключевым фактором плацентации, нарушение этого процесса может приводить к тяжелым осложнениям беременности. И определение уровня PAPP-A имеет важное значение для прогнозирования риска осложнений и принятия адекватных мер, начиная с ранних сроков беременности, в частности назначения профилактической терапии антиагрегантами и препаратами гепаринового ряда. Своевременно назначенные препараты могут помочь предотвратить риск целого ряда осложнений на более поздних сроках.
Управление инсулиноподобными факторами роста является ключевым фактором плацентации, нарушение этого процесса может приводить к тяжелым осложнениям беременности. И определение уровня PAPP-A имеет важное значение для прогнозирования риска осложнений и принятия адекватных мер, начиная с ранних сроков беременности, в частности назначения профилактической терапии антиагрегантами и препаратами гепаринового ряда. Своевременно назначенные препараты могут помочь предотвратить риск целого ряда осложнений на более поздних сроках.

 При риске невынашивания, то есть самопроизвольного выкидыша до 22-х недель уровень PAPP-A при скрининге на сроках скрининга первого триместра составлял 0,74, для преждевременных родов медиана составляла 0,87 и при кардиопатиях – 0,78 – это швейцарские данные.
При риске невынашивания, то есть самопроизвольного выкидыша до 22-х недель уровень PAPP-A при скрининге на сроках скрининга первого триместра составлял 0,74, для преждевременных родов медиана составляла 0,87 и при кардиопатиях – 0,78 – это швейцарские данные.
Согласно шотландским данным, при резком снижении PAPP-A, определенного на сроке 8-14 недель, риск задержки внутриутробного развития плода повышается примерно в 3 раза, недонашивание беременности с 24 по 32 недели – в 3 раза, недонашивание беременности на сроках с 33 по 36 недель – в 2,5 раза примерно, риск нефропатии или гестоза повышается в 2,3 раза, а риск мертворождения – в 3,6 раза. Таким образом, мы видим, что в лице PAPP-A очень важный и независимый от хромосомных аномалий маркер нарушения плацентарной функции. Это очень перспективное направление, которое нужно будет учитывать лабораториям, которые уже имеют достаточно большие наработки по медианам PAPP-A.

ХГЧ (хорионический гормон человека) состоит из двух субъединиц: одна – бета, специфичная для ХГЧ именно, и альфа-единица, которая такая же как у лютеинизирующего гормона. В первом триместре определение свободной субъединицы - мономера, который является кусочком ХГЧ - является более информативным маркером, чем определение общего ХГЧ, это из-за того, что идет меньший разброс значений.

 Роль ХГЧ – это поддержка работы желтого тела и это один из сигналов узнавания беременности, посылаемых плодным яйцом в организм матери. Низкая активность ХГЧ для материнского организма – один из сигналов слабости плодного яйца, потому что женский организм всё время отслеживает те сигналы, которые идут со стороны плода и, если ему что-то не нравится, он эту беременность останавливает. Зародыш, даже самый плохонькой, или плод, он всегда борется до самого последнего за свою жизнь, поэтому остановка развития беременности в первом триместре – это, конечно, борьба, в которой побеждает женщина, т.е. женщина не хочет на биологическом уровне тратить свой ресурс на заведомо неполноценную беременность.
Роль ХГЧ – это поддержка работы желтого тела и это один из сигналов узнавания беременности, посылаемых плодным яйцом в организм матери. Низкая активность ХГЧ для материнского организма – один из сигналов слабости плодного яйца, потому что женский организм всё время отслеживает те сигналы, которые идут со стороны плода и, если ему что-то не нравится, он эту беременность останавливает. Зародыш, даже самый плохонькой, или плод, он всегда борется до самого последнего за свою жизнь, поэтому остановка развития беременности в первом триместре – это, конечно, борьба, в которой побеждает женщина, т.е. женщина не хочет на биологическом уровне тратить свой ресурс на заведомо неполноценную беременность.
ХГЧ может быть повышен либо понижен при различных осложнениях беременности, но в большинстве случаев на риск осложнений беременности указывает повышение уровня общего ХГЧ и свободной бета-субъединицы ХГЧ.
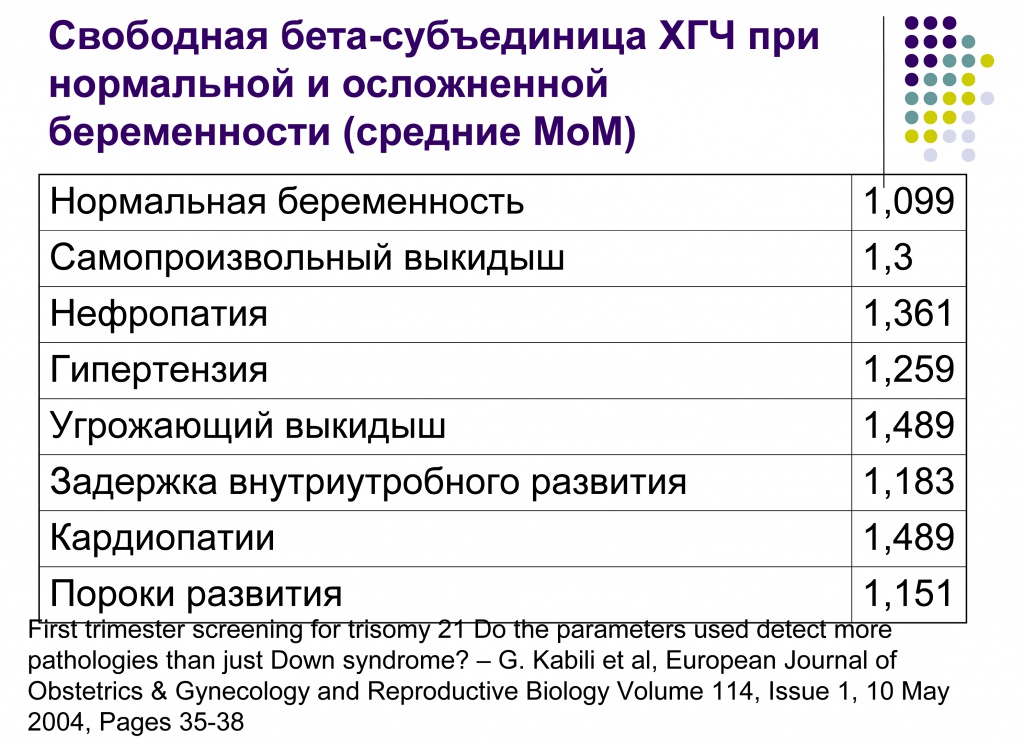 При нормальной беременности МоМ по ХГЧ будет равен 1, при риске самопроизвольного выкидыша – 1,3 МоМ, при риске гестоза – 1,36 МоМ, при риске гипертензии при беременности – 1,26 МоМ, при угрожающем выкидыше в будущем – 1,5 МоМ, при риске задержки внутриутробного развития – это будет очень близкая к единице цифра, при риске кардиопатии 1,45-1,48, при пороках развития – 1,51. Я хотел бы обратить внимание на эти кардиопатии. При ультразвуковой диагностике у плода сердце очень маленькое. И в этих случаях лабораторная диагностика может помогать, если идут какие-то отклонения в цифрах, может быть даже не очень большие. Иногда врач-клиницист может насторожиться и попросить сделать как-то более подробное УЗИ, или обратить внимание, или направить на какое-то более такое серьёзное, экспертное исследование ультразвуковое.
При нормальной беременности МоМ по ХГЧ будет равен 1, при риске самопроизвольного выкидыша – 1,3 МоМ, при риске гестоза – 1,36 МоМ, при риске гипертензии при беременности – 1,26 МоМ, при угрожающем выкидыше в будущем – 1,5 МоМ, при риске задержки внутриутробного развития – это будет очень близкая к единице цифра, при риске кардиопатии 1,45-1,48, при пороках развития – 1,51. Я хотел бы обратить внимание на эти кардиопатии. При ультразвуковой диагностике у плода сердце очень маленькое. И в этих случаях лабораторная диагностика может помогать, если идут какие-то отклонения в цифрах, может быть даже не очень большие. Иногда врач-клиницист может насторожиться и попросить сделать как-то более подробное УЗИ, или обратить внимание, или направить на какое-то более такое серьёзное, экспертное исследование ультразвуковое.
 Существует теория о том, что повышение ХГЧ связано с некрозом трофобласта. Еще одна гипотеза – это что попытка трофобласта стабилизироваться после кислородного стресса. Будем помнить о том, что при развивающихся беременностях, которые прогрессируют обычно, риск осложнений связан, как правило, именно с повышением уровня ХГЧ, а не со снижением.
Существует теория о том, что повышение ХГЧ связано с некрозом трофобласта. Еще одна гипотеза – это что попытка трофобласта стабилизироваться после кислородного стресса. Будем помнить о том, что при развивающихся беременностях, которые прогрессируют обычно, риск осложнений связан, как правило, именно с повышением уровня ХГЧ, а не со снижением.

Несколько слов по поводу четверного теста второго триместра. При хромосомных аномалиях мы видим типичные профили МоМ: при синдроме Дауна - снижение альфа-фетопротеина и свободного эстриола и повышение ХГЧ и ингибина А, при синдроме Эдвардса – снижение всех показателей, при триплоидии будет значительное повышение альфа-фетопротеина, резкое повышение ХГЧ (как правило, на этом сроке триплоидия мужского типа, потому что триплоидии женского типа к этому времени практически все элиминировались).
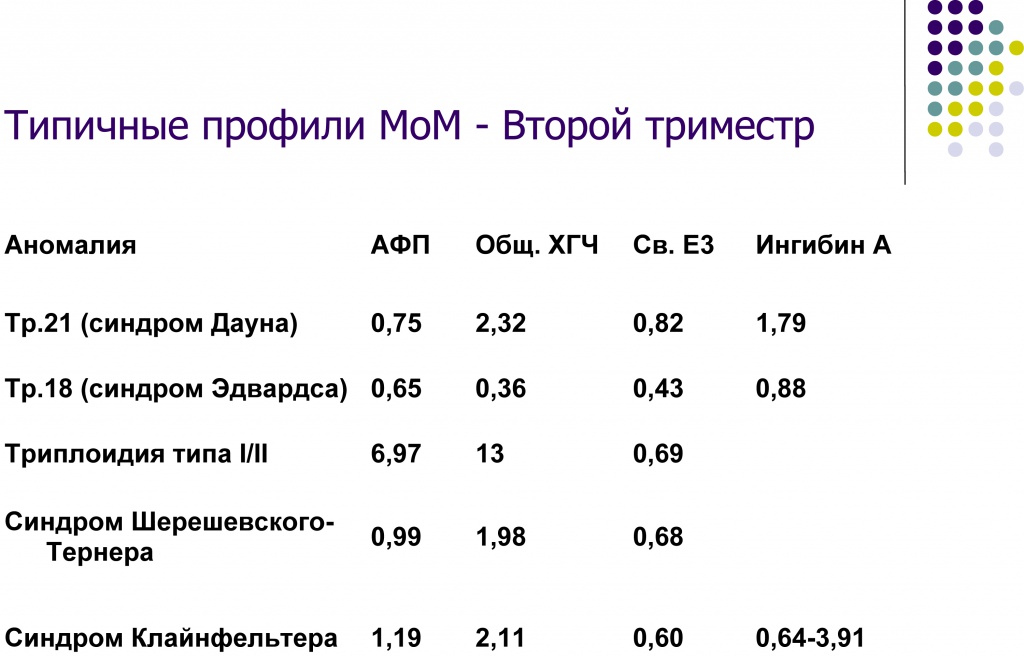
При синдроме Шерешевского-Тернера альфа-фетопротеин никак не реагирует, ХГЧ повышается, свободный эстриол снижается, при синдроме Клайнфельтера мы видим значительное повышение уровня ХГЧ и снижение свободного эстриола, а уровень ингибина А при этом не информатирован.
В настоящее время нас интересуют показатели четверного теста как маркеры риска осложнений, т.е. нехромосомных аномалий, и поэтому мы кратко остановимся вот на этих показателях.


Альфа-фетопротеин, очень интересный белок, – это фетальный гликопротеин, молекулярная масса – 69 кДа, представляет собой одну белковую цепь, вырабатывается желточным пузырьком и печенью плода.
По своим свойствам он входит в группу альбуминоидов, в которую входят: альбумин, белок, связывающий витамин D, альфа-фетопротеин и альфа-альбумин.
 В отличие от альбумина, который является таким универсальным транспортным белком, альфа-фетопротеин играет роль более интересную и более специализированную. В Москве есть несколько университетских лабораторий, которые этим занимаются, и публикации идут большие по биохимии самого по себе альфа-фетопротеина. АФП - транспортный и регуляторный белок плода. Транспортирует он билирубин, жирные кислоты, ретиноиды, стероиды, тяжелые металлы, красители, флавоноиды, фитоэстрогены, диоксины, лекарства. Также он участвует в регулировке иммунного ответа, регулировке роста и развития и в детоксикации, то есть имеет и защитную роль для плода.
В отличие от альбумина, который является таким универсальным транспортным белком, альфа-фетопротеин играет роль более интересную и более специализированную. В Москве есть несколько университетских лабораторий, которые этим занимаются, и публикации идут большие по биохимии самого по себе альфа-фетопротеина. АФП - транспортный и регуляторный белок плода. Транспортирует он билирубин, жирные кислоты, ретиноиды, стероиды, тяжелые металлы, красители, флавоноиды, фитоэстрогены, диоксины, лекарства. Также он участвует в регулировке иммунного ответа, регулировке роста и развития и в детоксикации, то есть имеет и защитную роль для плода.
 Важно оценивать отклонения в значениях альфа-фетопротеина. Медианы по альфа-фетопротеину есть не только для первого и второго, но и для третьего триместра. В первом и втором триместрах изменение АФП может указывать на маловодие, агенезию почек, дефекты желудочно-кишечного тракта, задержку роста плода, кистозную гигрому, фетально-материнское кровотечение, окклюзию сосудов плаценты, многоплодную беременность, тяжелую нефропатию. В третьем триместре прогнозируется: задержка внутриутробного роста, преждевременные роды, внутриутробная гипоксия плода, антенатальная смерть плода, предлежание плаценты, плодное прикрепление плаценты, отслойка плаценты, незрелость. Все эти вот состояния могут так или иначе быть заподозрены по уровню альфа-фетопротеина. И если мы видим отклонения в уровне альфа-фетопротеина важно проследить, как он себя ведет. В нашей клинике мы сталкивались неоднократно, когда повышенные значения альфа-фетопротеин наблюдались на протяжении беременности, часто сопровождались наличием трудно диагностируемых аномалий сердечно-сосудистой системы плода. Поэтому вот обращайте на это внимание.
Важно оценивать отклонения в значениях альфа-фетопротеина. Медианы по альфа-фетопротеину есть не только для первого и второго, но и для третьего триместра. В первом и втором триместрах изменение АФП может указывать на маловодие, агенезию почек, дефекты желудочно-кишечного тракта, задержку роста плода, кистозную гигрому, фетально-материнское кровотечение, окклюзию сосудов плаценты, многоплодную беременность, тяжелую нефропатию. В третьем триместре прогнозируется: задержка внутриутробного роста, преждевременные роды, внутриутробная гипоксия плода, антенатальная смерть плода, предлежание плаценты, плодное прикрепление плаценты, отслойка плаценты, незрелость. Все эти вот состояния могут так или иначе быть заподозрены по уровню альфа-фетопротеина. И если мы видим отклонения в уровне альфа-фетопротеина важно проследить, как он себя ведет. В нашей клинике мы сталкивались неоднократно, когда повышенные значения альфа-фетопротеин наблюдались на протяжении беременности, часто сопровождались наличием трудно диагностируемых аномалий сердечно-сосудистой системы плода. Поэтому вот обращайте на это внимание.
 Высокие уровни при Spina bifida, анэнцефалии, омфалоцеле, гастрошизисе, врожденном нефрозе, нейробластоме, гепатобластоме, тирозинемии, герменально-клеточных опухолей. А низкие уровни альфа-фетопротеина идут при пустом плодном яйце, многоводии, инсулинозависимом диабете, диафрагмальных грыжах, трисомии по 21-ой паре, синдроме Тернера, задержке внутриутробного развития, гидроцефалии, при трисомии по 18-ой паре.
Высокие уровни при Spina bifida, анэнцефалии, омфалоцеле, гастрошизисе, врожденном нефрозе, нейробластоме, гепатобластоме, тирозинемии, герменально-клеточных опухолей. А низкие уровни альфа-фетопротеина идут при пустом плодном яйце, многоводии, инсулинозависимом диабете, диафрагмальных грыжах, трисомии по 21-ой паре, синдроме Тернера, задержке внутриутробного развития, гидроцефалии, при трисомии по 18-ой паре.
 При осложнениях беременности высокие уровни идут при мертворождении. Обращайте внимание на это, потому что иногда бывает такая ситуация, когда первый скрининг был хороший, ультразвука во втором триместре вы не сделали, и вдруг получаете очень высокие уровни альфа-фетопротеина. Возможно это мертворождение, а возможно просто подтекание вод, и поэтому, если мы видим высокие уровни альфа-фетопротеина, который не ассоциирован с аномалиями хромосомными, ищите какие-то осложнения. При многоплодной беременности, при низкой массе тела, при гестозе и резус-изоиммунизации тоже могут быть высокие уровни. Низкие уровни при риске недонашивания, при пузырном заносе, при смерти плода и ВИЧ-инфекции, самопроизвольном выкидыше.
При осложнениях беременности высокие уровни идут при мертворождении. Обращайте внимание на это, потому что иногда бывает такая ситуация, когда первый скрининг был хороший, ультразвука во втором триместре вы не сделали, и вдруг получаете очень высокие уровни альфа-фетопротеина. Возможно это мертворождение, а возможно просто подтекание вод, и поэтому, если мы видим высокие уровни альфа-фетопротеина, который не ассоциирован с аномалиями хромосомными, ищите какие-то осложнения. При многоплодной беременности, при низкой массе тела, при гестозе и резус-изоиммунизации тоже могут быть высокие уровни. Низкие уровни при риске недонашивания, при пузырном заносе, при смерти плода и ВИЧ-инфекции, самопроизвольном выкидыше.

Ингибин А – это гормон группы трансформирующего фактора роста бета. По ингибину А у меня есть отдельная лекция, в частности недавно я выступал по этому вопросу на конференкции. Ингибин А участвует в инвазии спиральных артерий и восстановлении поврежденной плацентарной ткани, участвует в ауто- и паракринной регуляции плаценты. Секреция меняется в ответ на изменения ауто- и паракринного синтеза воспалительных цитокинов. Вместе с PAI-1 и PAI-2 может играть роль в развитии тромбофилических состояний при беременности. В нашей клинике мы делаем ингибин А во время беременности уже достаточно давно, и делали его даже тогда, когда были достаточно серьезные перебои с реактивами, собираемся делать его и дальше в рамках уже вот прогнозирования различных осложнений беременности. Мы надеемся на то, что вот этот показатель он найдет сейчас свое применение не только в различных состояниях, которые связаны с гинекологией, и в частности с диагностикой функций желтого тела, овуляции, прогнозирования успеха и неуспеха ЭКО, но также и во время беременности.
 Четверной тест как маркер прогноза нефропатии, я как-то привык по старинке, гестоза. Маркеры четверного теста беременности могут быть использованы как маркеры гестоза. И исследование 2004 года показало, что для уверенного прогнозирования риска гестоза необходимо использование всех четырех маркеров.
Четверной тест как маркер прогноза нефропатии, я как-то привык по старинке, гестоза. Маркеры четверного теста беременности могут быть использованы как маркеры гестоза. И исследование 2004 года показало, что для уверенного прогнозирования риска гестоза необходимо использование всех четырех маркеров.
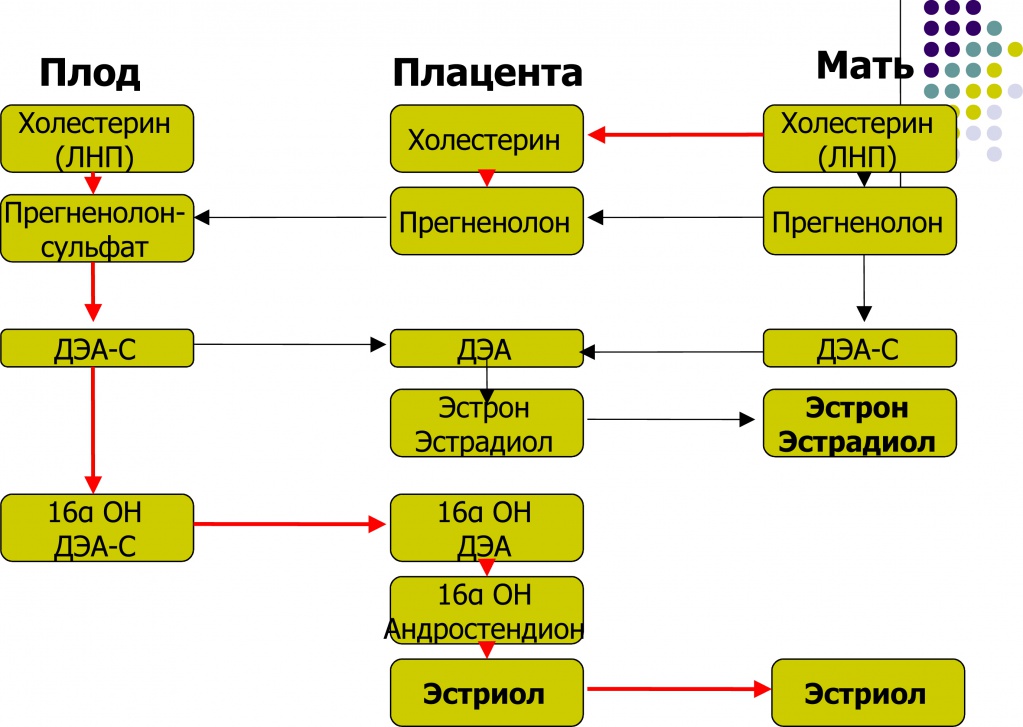
Свободный эстриол синтезируется из дегидроэпиандростерона, идущего из печени плода, дальше он поступает в плаценту, на уровне плаценты образуется из него эстриол, этот эстриол поступает в кровоток матери и там подвергается метаболизации и вот уже результатом этой метаболизации является вот этот свободный эстриол.
 Итак, 90% эстриола после 20-ти недель беременности образуется из дегидроэпиандростерона плода. Большой выход дегидроэпиандростерона сульфата из надпочечников плода связан с низкой активностью 3β-гидроксистероид-дегидрогеназы.
Итак, 90% эстриола после 20-ти недель беременности образуется из дегидроэпиандростерона плода. Большой выход дегидроэпиандростерона сульфата из надпочечников плода связан с низкой активностью 3β-гидроксистероид-дегидрогеназы.
Протективным механизмом, защищающим плод от избытка андрогенной активности, является быстрая конъюгация стероидов с сульфатом, т.е. для того, чтобы не было дезорганизации плода, этот важный метаболит он тут же сульфатируется и в сутки плод вырабатывает более двухсот миллиграмм дегидроэпиандростерона сульфата в день, т.е. в 10 раз больше матери. Т.е. я хотел бы обратить внимание на эти цифры для того, чтобы сотрудники лаборатории проводили просветительскую работу среди врачей акушеров-гинекологов, которые очень часто злоупотребляют этими тестами на дегидроэпиандростерон сульфат, который по сути своей является одним из показателей работы нормальной плацентарной функции. А врачи-гинекологи в женской консультации начинают лечить этот показатель, я не знаю, что они лечат, назначают глюкокортикоидные гормоны, которые, по сути, подавляют надпочечники плода, заставляют их вырабатывать меньше дегидроэпиандростерона сульфата, оказывая при этом неблагоприятное действие на прогноз здоровья этого ребенка в будущем. И, соответственно, если вы получаете низкие цифры свободного эстриола в четверном тесте беременности в скрининге второго триместра, в первую очередь поинтересуйтесь, не назначает ли высоко продвинутый врач гинеколог-эндокринолог, акушер-гинеколог глюкокортикоиды женщине, потому что здесь, конечно, мы видим очень-очень сильное злоупотребление. Это очень давняя и застарелая болезнь нашего отечественного акушерства: широкое назначение глюкокортикоидных гормонов врачами акушерами-гинекологами при беременности.
 Дифференцировка надпочечников плода происходит к 7-ми неделям беременности.
Дифференцировка надпочечников плода происходит к 7-ми неделям беременности.

К концу первого триместра беременности надпочечники плода больше чем почки, т.е. это такой очень важный активный орган, который участвует в выработке синтеза эстриола, который очень важным является гормоном беременности.
 Кортизол плода регулируется отдельно от кортизола матери – это вот вопрос о проблеме эстриола. Плацента не пропускает к плоду материнский кортизол за счет высокой активности 11-гидроксистероид-дегидрогеназы, и уровень свободного эстриола в крови матери остается сниженным в течение двух недель после прекращения приема дексаметазона. Т.е. учитывайте, что очень часто мы будем получать искусственно заниженные показатели эстриола, если пациентка получала некоторые виды лекарственного препарата, в частности глюкокортикоидные гормоны.
Кортизол плода регулируется отдельно от кортизола матери – это вот вопрос о проблеме эстриола. Плацента не пропускает к плоду материнский кортизол за счет высокой активности 11-гидроксистероид-дегидрогеназы, и уровень свободного эстриола в крови матери остается сниженным в течение двух недель после прекращения приема дексаметазона. Т.е. учитывайте, что очень часто мы будем получать искусственно заниженные показатели эстриола, если пациентка получала некоторые виды лекарственного препарата, в частности глюкокортикоидные гормоны.
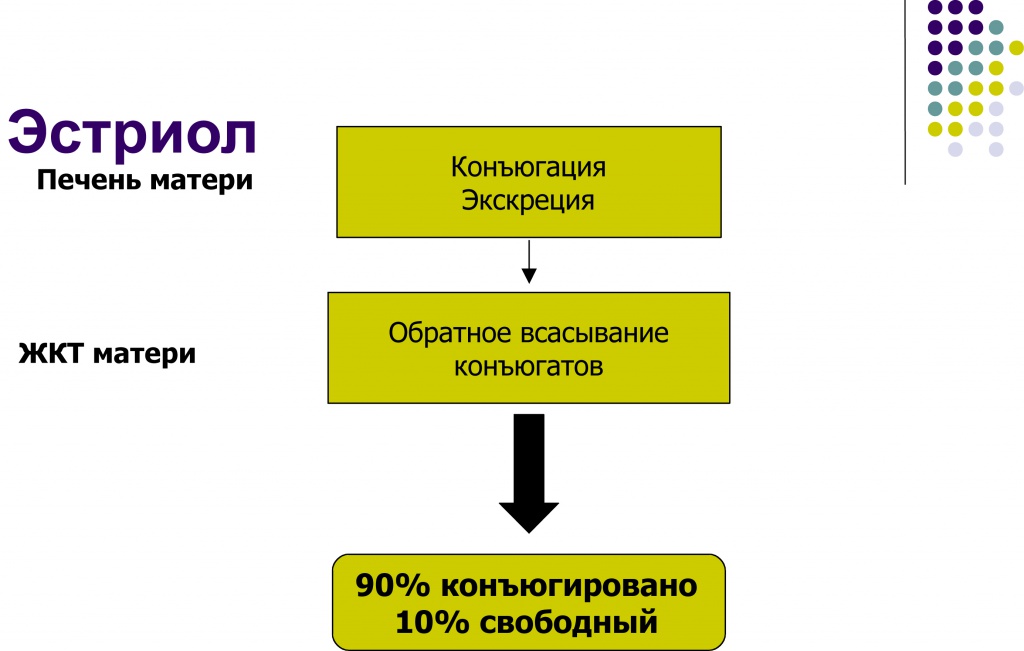
 Что такое свободный эстриол? В печени матери происходит конъюгация и экскреция через желчевыводящие пути в желудочно-кишечный тракт, в желудочно-кишечном тракте происходит обратное всасывание конъюгатов и вот 10% эстриола остается неконъюгированными, т.е. свободными. Вот он, собственно говоря, и не определяется, поэтому если говорить об эстриоле – это такой очень важный, интересный и сложный показатель, который отражает как функцию надпочечников плода, так и функцию плаценты, так и уже непосредственно метаболизацию этого гормона внутри материнского организма.
Что такое свободный эстриол? В печени матери происходит конъюгация и экскреция через желчевыводящие пути в желудочно-кишечный тракт, в желудочно-кишечном тракте происходит обратное всасывание конъюгатов и вот 10% эстриола остается неконъюгированными, т.е. свободными. Вот он, собственно говоря, и не определяется, поэтому если говорить об эстриоле – это такой очень важный, интересный и сложный показатель, который отражает как функцию надпочечников плода, так и функцию плаценты, так и уже непосредственно метаболизацию этого гормона внутри материнского организма.
Уровень зависит от синтеза предшественников у плода, трансформации в плаценте, метаболизма в организме матери, поэтому, конечно, врач, который анализирует это всё, должен хорошо разбираться вот в этих всех биохимических цепочках.

 Причины снижения свободного эстриола могут быть как плодовыми, так и связанными приемом лекарственных препаратов.
Причины снижения свободного эстриола могут быть как плодовыми, так и связанными приемом лекарственных препаратов.
Повышение свободного эстриола может быть обусловлено острой гипоксией плода, врожденной гиперплазией коры надпочечников или почечной недостаточностью у матери, когда выведение свободного эстриола снижается.
