Курганников Андрей Сергеевич, Врач ультразвуковой диагностики Центра имммунологии и репродукции
Конференция "Пренатальная диагностика: современные методы и практика их применения", 27 июля 2018 г., г. Москва

Здравствуйте уважаемые коллеги!
Сразу хочу предупредить, что часть использованных в моей презентации слайдов являются фотокопиями с различных конференций, на которых мне довелось побывать. Поэтому я заранее прошу прощения за возможное нарушение чьих-то авторских прав.
В сентябре этого года исполнится 50 лет со дня создания первого в стране отделения функциональной и ультразвуковой диагностики в акушерстве и гинекологии по инициативе профессора Владимира Николаевича Демидова.
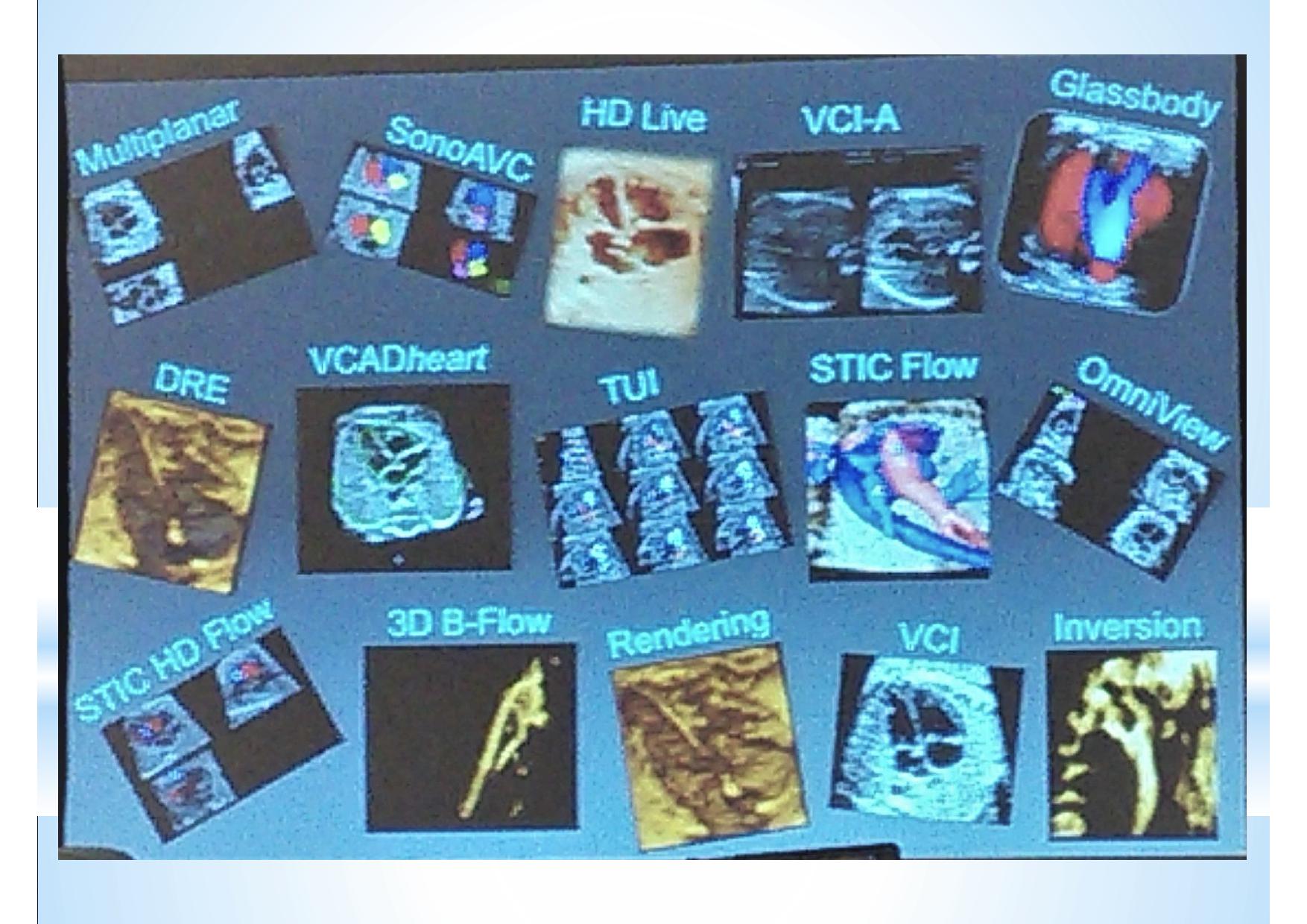
Несомненно, за 50 лет очень многое изменилось, произошёл и до сих пор происходит мощный рывок в техническом плане и программном обеспечении, появляются новые датчики и технологии обработки получаемого изображения. Что-то, пока, используется в основном в научных работах энтузиастами ультразвуковой диагностики, но постепенно осваивается и нами, специалистами первого уровня, значительно повышая качество проводимых исследований.

Прежде чем говорить об оценке развития эмбриона и плода, хочу остановиться на УЗ исследовании матки – органа, являющегося непосредственным окружением растущего организма, так как от её строения и правильного функционирования во многом зависит успех наступления и развития беременности. Согласно теории выдающегося эпидемиолога Дэвида Баркера – окружающая среда плода и здоровье новорожденного программируют метаболические процессы в организме и, тем самым, определяют патологии старшего возраста.
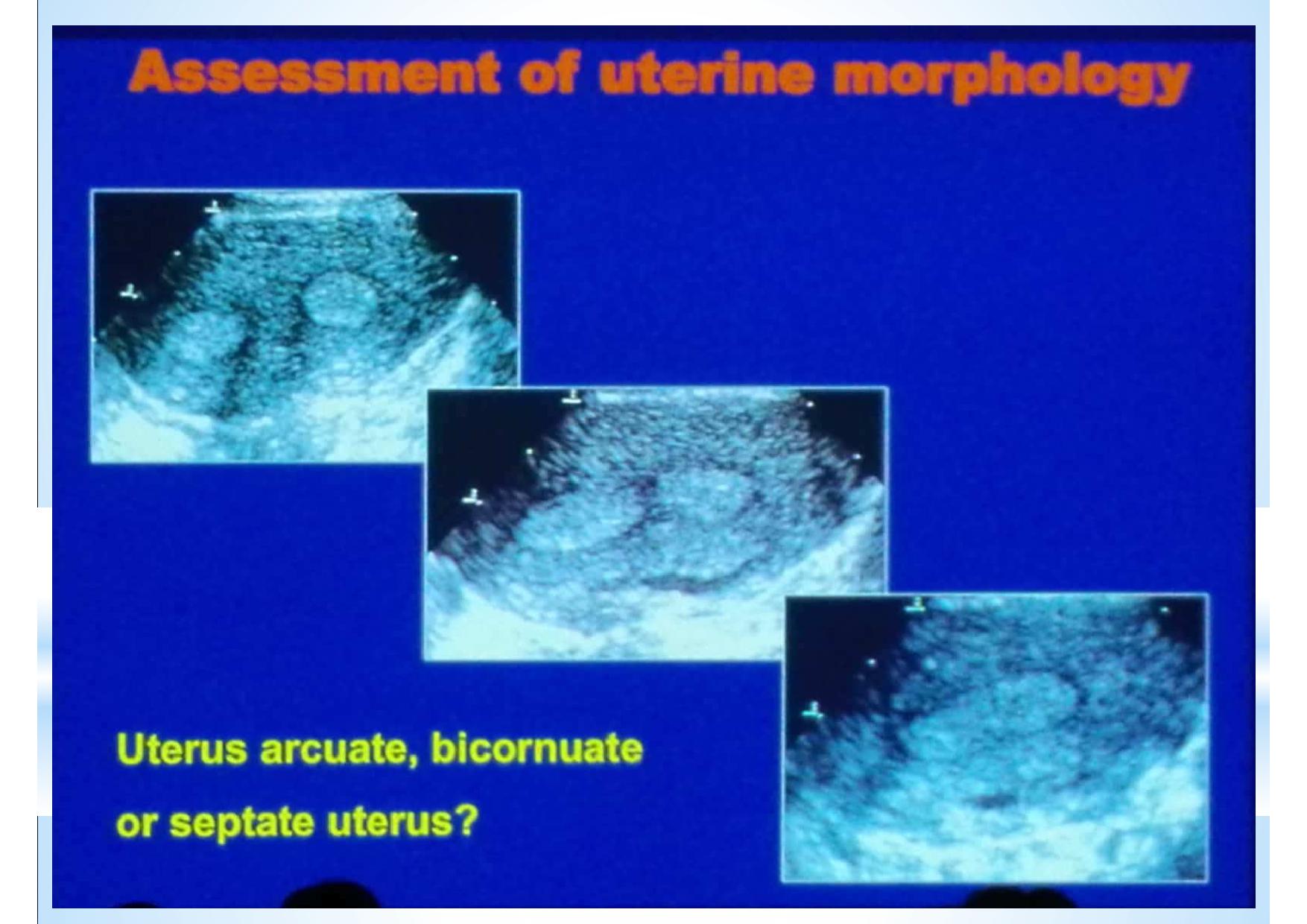
УЗИ является основным методом диагностики пороков строения матки, но, несмотря на многолетний накопленный опыт, по-прежнему существует путаница в классификации и интерпретации увиденного различными специалистами. Думаю, все вы сталкивались с ситуацией, когда держите в руках четыре заключения УЗИ ОМТ одной пациентки, в одном написано двурогая матка, в другом – седловидная, в третьем септальная или неполная внутриматочная перегородка, а в четвёртом – всё нормально.

Одна из причин таких разных наших заключений состоит в том, что существует целый ряд классификаций аномалий развития матки, и нет рекомендаций, какую из них и как именно следует использовать врачу УЗД.
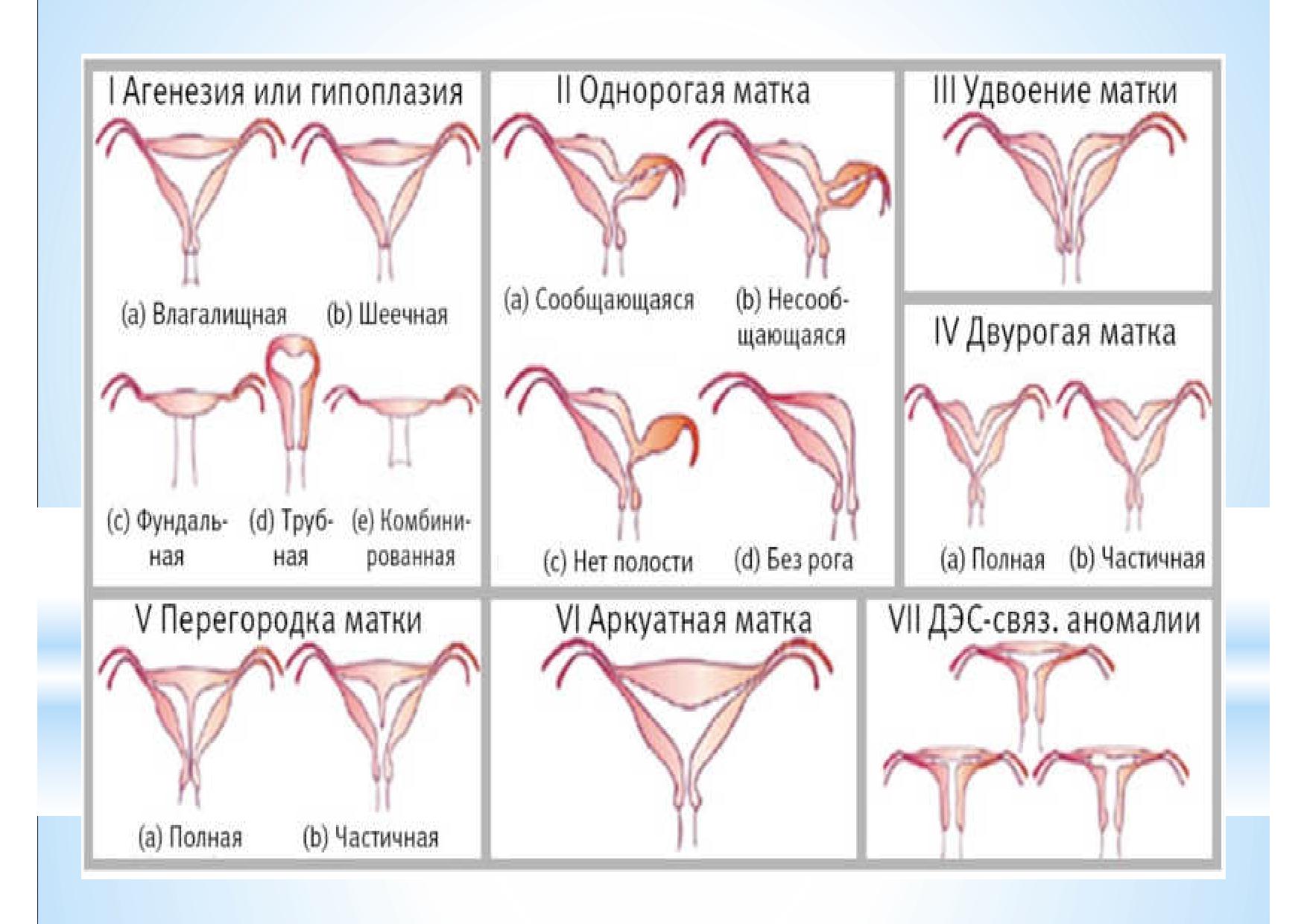
Наиболее распространённая классификация Американского Общества Фертильности (AFS) Обратите внимание на 7-й класс, пороки развития, связанные с применением Диэтилстильбэстрола с целью профилактики невынашивания беременности.

На протяжении более 30 лет, с начала 40-х по 70-е годы миллионы женщин получали этот препарат. Только в США 267 фармацевтических фирм в разное время получили лицензии на производство и продажу ДЭС. До тех пор, пока не заметили связь между необычно высокой частотой развития очень редкой формы рака влагалища – серповидноклеточной аденокарциномы – у девочек, чьи матери принимали Диэтилстильбэстрол. Управление США по контролю за пищевыми и лекарственными продуктами (FDA) отозвало свое разрешение на использование лекарства при беременности в 1971г. Реакция других стран была более медленной, например, Италия изъяла ДЭС в 1980г.
Это прошлое. Но, в настоящее время в России есть нехорошая тенденция неконтролируемого назначения Прогестерон содержащих препаратов. 600мг Утрожестана во влагалище и сверху Дюфастон перорально – это очень распространённая схема. При этом в аннотации того же Утрожестана написано, что исследования на детях до 18 лет не проводились. Подумайте об этом.

Фонд Медицины Плода рекомендует с целью профилактики преждевременных родов У Женщин с ИЦН назначение 200мг микронизированного прогестерона вагинально на ночь. Вернёмся к классификациям пороков матки.

В 2013 году создана новая классификация Европейской ассоциации репродуктологов и Европейской ассоциации гинекологов «The ESHRE-ESGE consensus on the classification of female genital tract congenital anomalies». В создании этой классификации приняли участие многие специалисты, которые работали по методу DELPHI (мозговой штурм), и пришли к вот такому общему соглашению. Чем мне нравится данная классификация? Тем, что в ней есть вполне конкретные указания на то, по каким критериям я, как врач УЗД могу выставить тот или иной порок развития матки.
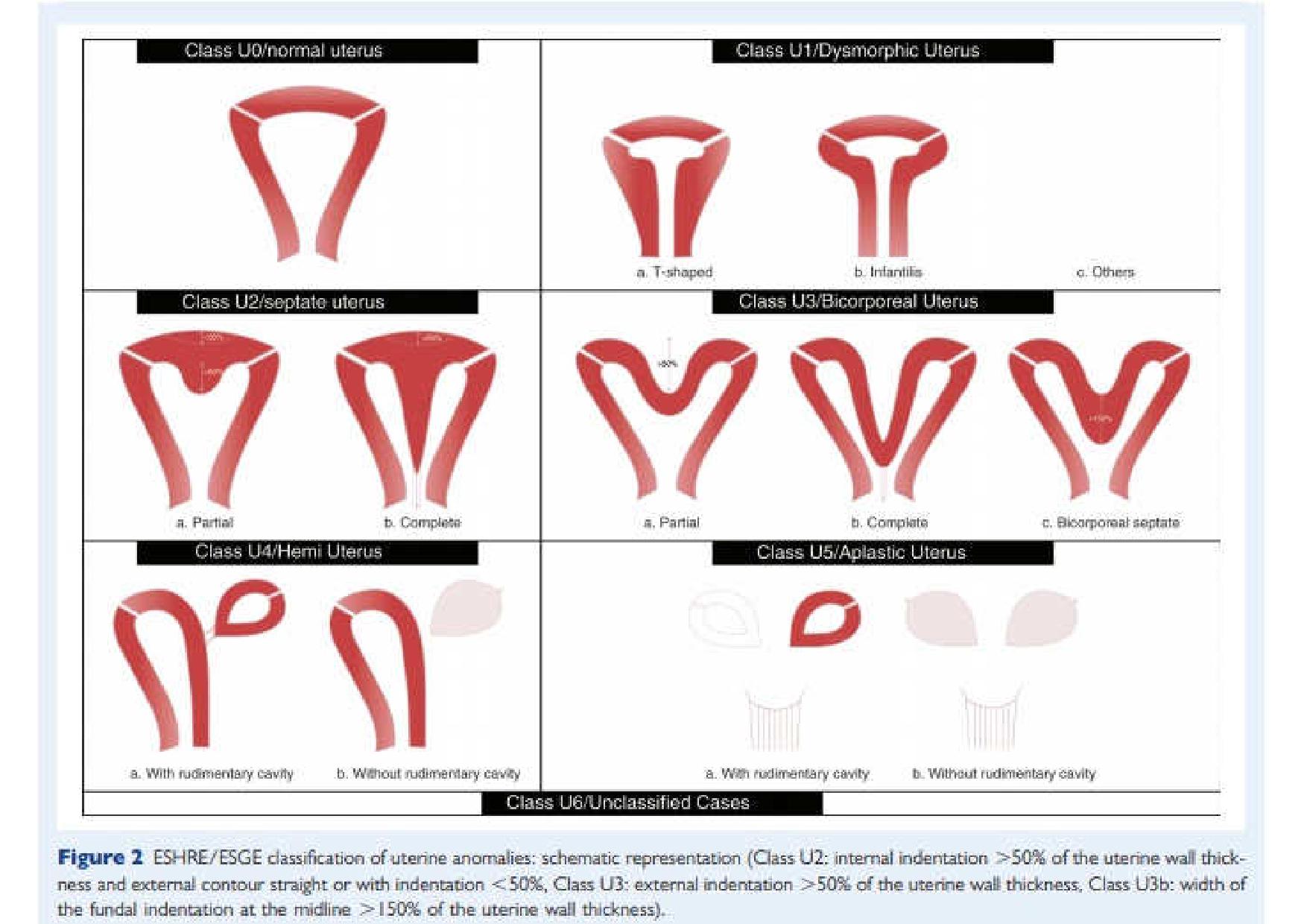
Проблема использования этой классификации обусловлена тем, что имея обычный влагалищный датчик, мы просто не видим тот срез, который изображён на этих картинках. Здесь изображён коронарный срез матки, который можно легко и быстро получить с помощью объёмного влагалищного датчика и очень сложно вывести с помощью обычного датчика.
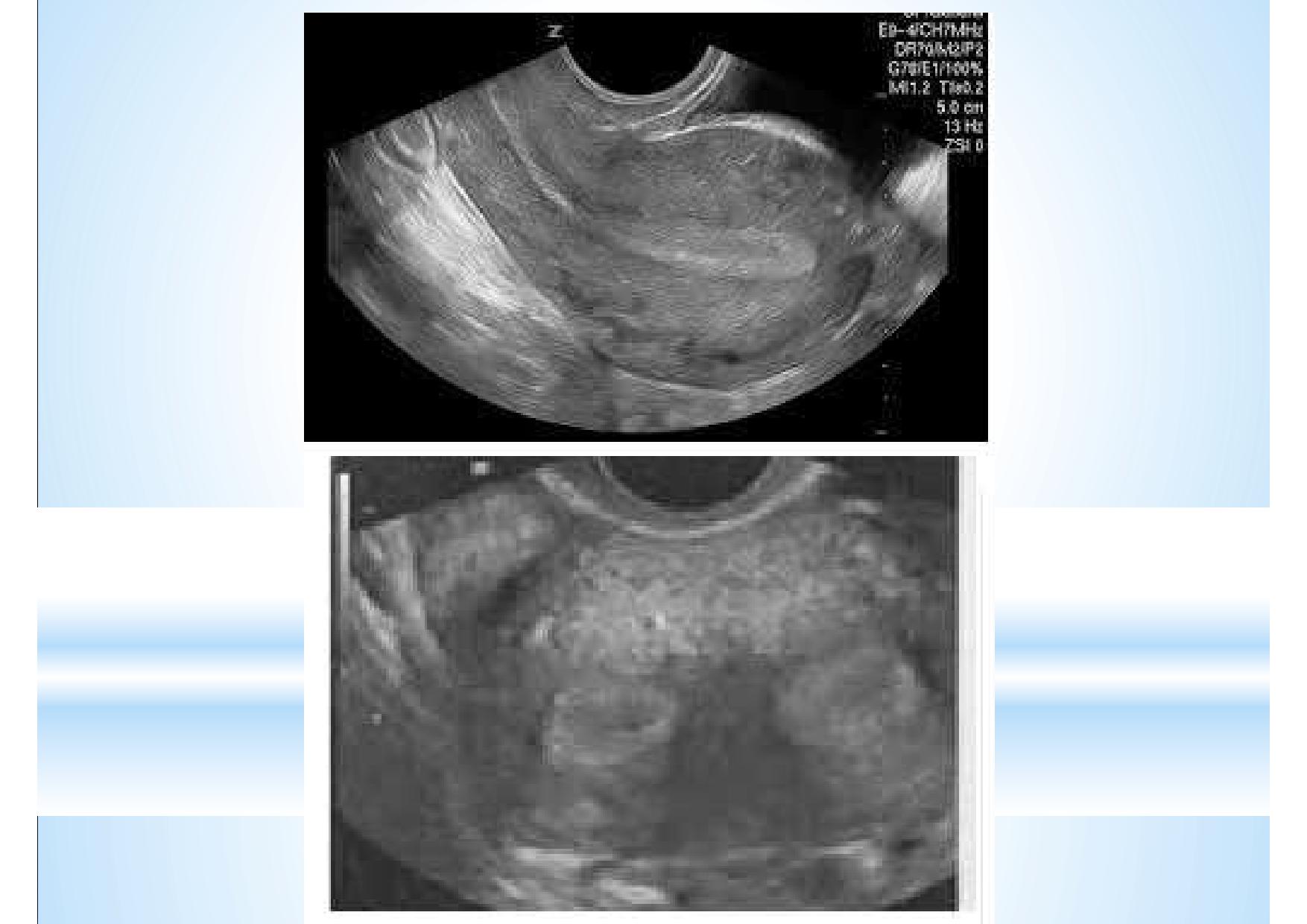
Понятно, что в полости матки есть перегородка, но как сопоставить эту эхограмму с предлагаемыми классификациями не совсем понятно.
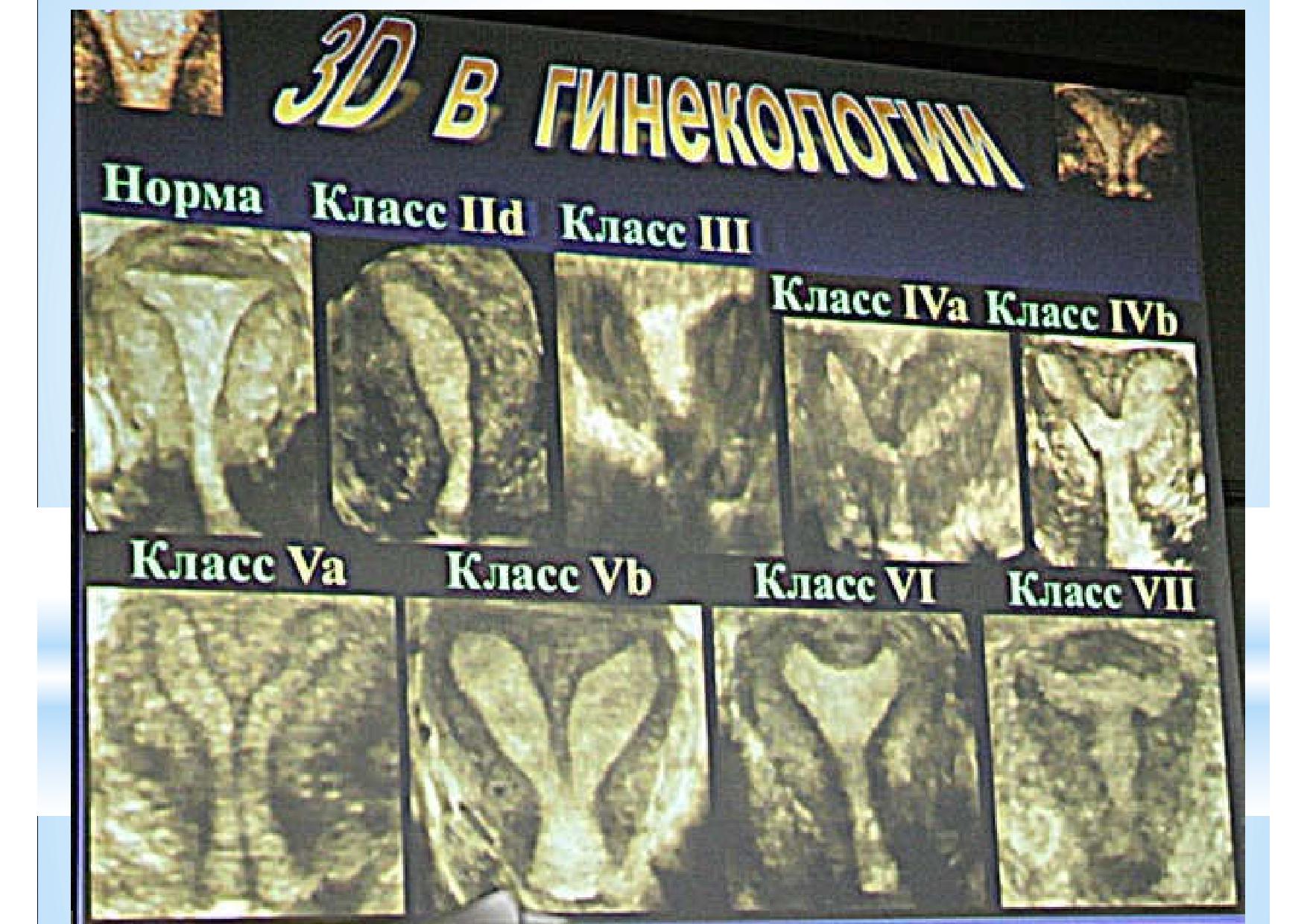
А вот как это выглядит в объёме. На данном слайде показано сопоставление классификации Американского Общества Фертильности с тем, что мы на самом деле можем увидеть при использовании трёхмерных технологий. К сожалению, объёмный влагалищный датчик – недешёвое удовольствие и у многих специалистов нет такой возможности. Хотя и здесь не обходится без сложностей. В какую группу вы отнесли бы вот такую мою находку?
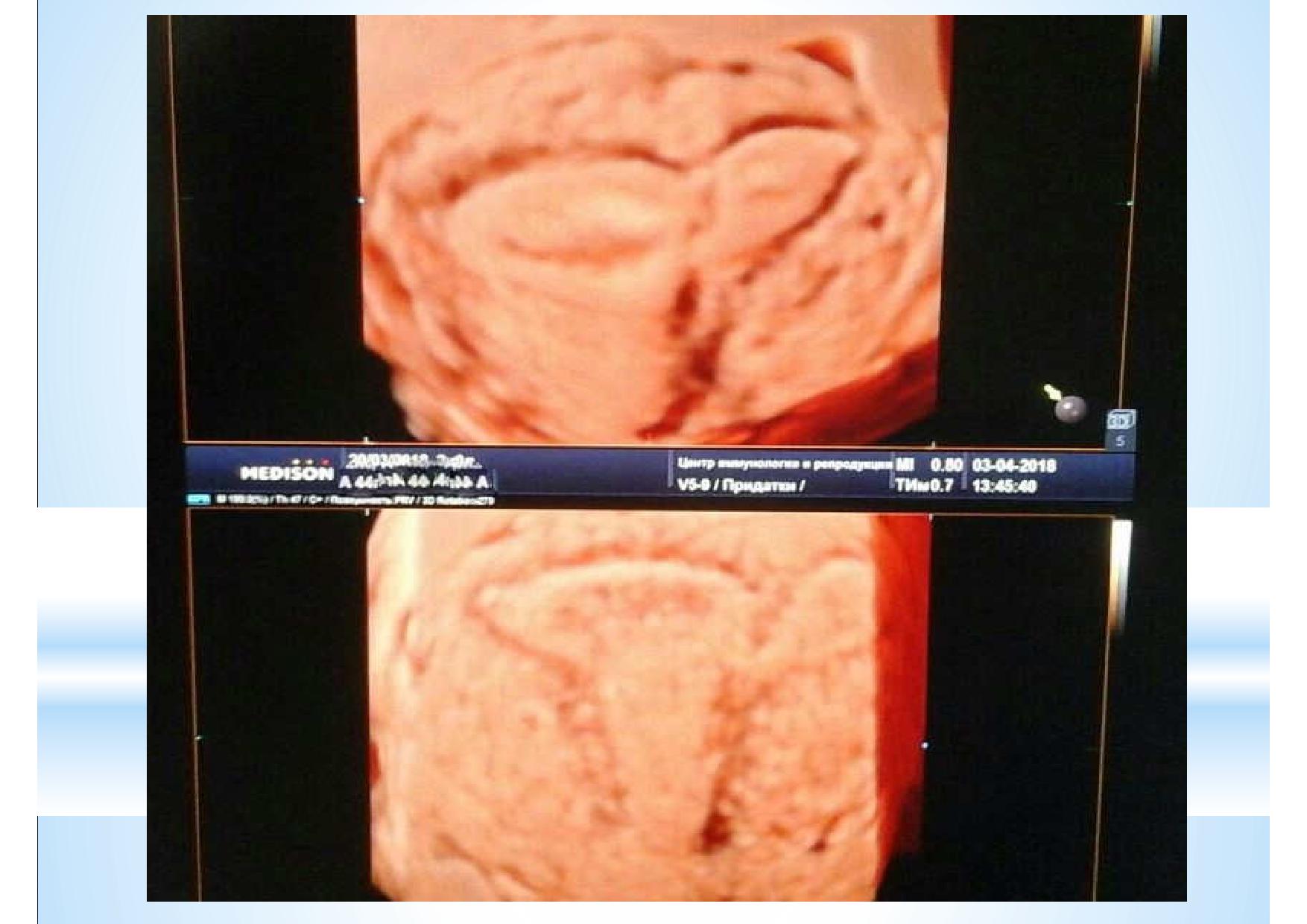
Возможно, это просто синехия.
Несколько слов об оценке эндометрия.
Ультразвуковая оценка эндометрия стала одним из стандартных обследований при планировании беременности и, особенно, при подготовке к программам экстракорпорального оплодотворения IVF-ICSI (ЭКО-ИКСИ). Такие характеристики эндометрия, как описание структуры и измерение толщины, считаются прогностически важными факторами, влияющими на исход при лечении бесплодия.

В последнем, крупнейшем на сегодняшний день, исследовании Xi Yuan et al., 2016 было проанализировано 10787 свежих циклов IVF-ICSI из одного медицинского центра, с целью выявления минимальной эпидемиологически значимой границы толщины эндометрия, а также влияние ТЭ на клинические исходы, такие как наступление внутриматочной беременности, внематочной беременности, спонтанных абортов и живорождение.
Опубликованные на сегодняшний день исследования, убедительно доказывают, что существует связь между тонким эндометрием (<8 мм) и сниженной вероятностью зачатия.
Одним из новых результатов данного исследования является то, что толщина эндометрия связана не только с возможностью зачатия, но также с вероятность спонтанного аборта. Было обнаружено, что частота спонтанных абортов значимо снижена у лиц с повышенной толщиной эндометрия в день введения ХГЧ, с наименьшей частотой спонтанных абортов 17,5% в группе с самым толстым эндометрием (> 15 мм), а максимальная частота самопроизвольных абортов - 26,7% была в группе с тонким эндометрием (<8 мм).
Что же касается увеличенной толщины эндометрия, то в исследовании была обнаружена последовательно положительная корреляция между ТЭ и уровнем зачатия, при этом пациенты, имеющие ТЭ больше чем 15 мм, достигали наивысшей степени зачатия 53,3%.
В связи с этим сделано предположение, что утолщенный эндометрий не имеет отрицательного влияния на вероятность клинической беременности.
Однако важно отметить, что утолщенный эндометрий может быть связан с рядом внутриматочных патологий, таких как гиперпластический процесс эндометрия, которые отрицательно влияют на имплантацию и уменьшают вероятность наступления беременности. Поэтому, у женщин с аномально утолщенным эндометрием, представляется разумным провести дополнительные исследования, такие как гистероскопия, с целью исключения или лечения внутриматочных образований.
Когда все различные побочные эффекты тонкого эндометрия рассматриваются вместе, действительно кажется разумным предложить пациентам с ТЭ менее 8 мм возможность замораживания всех эмбрионов с перспективой последующего переноса в том цикле, в котором будет достигнуто большее значение ТЭ.
И так, беременность наступила.
Роль и значимость ультразвукового исследования в начале беременности, несомненно, высока.


К основным задачам УЗИ на ранних сроках относятся:
Нередко, врач УЗД сталкивается с ситуацией, когда женщина сообщает о задержке менструального цикла с последующими мажущими кровянистыми выделениями или без них, в одном из яичников видно жёлтое тело, а плодное яйцо не видно. В этой ситуации всегда нужно помнить о возможной внематочной беременности, объяснить пациентке, что возможен обычный сбой менструального цикла, возможна нормальная беременность малого срока, но в первую очередь необходимо исключить именно экстракорпоральную беременность. Убедить женщину сдать по цито кровь на ХГЧ и назначить повторное УЗИ в зависимости от результатов анализа.

Плодное яйцо в полости матки начинает визуализироваться при уровне ХГЧ около 1000 мЕД/мл. Объяснить женщине, что если ХГЧ меньше этой цифры, то ситуация не экстренная, но требующая пристального наблюдения, что в этом случае правомочно заключение «беременность неясной локализации», необходимо повторно сдать кровь через 1-2 дня. При нормально развивающейся беременности за это время ХГЧ удваивается, и УЗИ можно повторить через 3-5 дней. Если же ХГЧ больше 1000 мЕД/мл , а ПЯ не удаётся найти, то такую беременность следует расценивать как внематочную с рекомендацией экстренной госпитализации бригадой скорой медицинской помощи.
Следует также с большей осторожностью относиться к диагнозу «Неразвивающаяся беременность» и помнить, что у части женщин невозможно достоверно поставить этот диагноз на основании только одного исследования вне зависимости от предполагаемого акушерского срока.
Недавно были изменены ультразвуковые критерии неразвивающейся беременности. В прошлых руководствах указывались обнаружение пустого плодного яйца, СВД которого 20мм и более, а также отсутствие сердцебиения у эмбриона, КТР которого 6мм и более.

В новых руководствах указывается пустое плодное яйцо, СВД которого 25мм и более, и отсутствие сердцебиения у эмбриона, КТР которого 7мм и более. Хотя в большинстве случаев при прогрессировании беременности сердцебиение определяется уже при КТР 3мм, но использование данных критериев позволяет свести к минимуму вероятность ошибки. В случае любых сомнений, исследование должно быть повторно проведено спустя несколько дней. Кроме того, отдельно указывается, что абдоминальный датчик может быть использован для визуализации прогрессирующей беременности, но для диагностики неразвивающейся или внематочной беременности обязательно использование влагалищного датчика.
Недавно, в журнале «Ультразвук в акушерстве и гинекологии», встретил рекомендацию использовать в заключении термин «беременность неясной жизнеспособности», которая впоследствии может оказаться либо прогрессирующей беременностью меньшего срока, либо неразвивающейся. Таким заключением вы однозначно напугаете беременную, но если всё подробно объяснить, то вполне можно использовать.
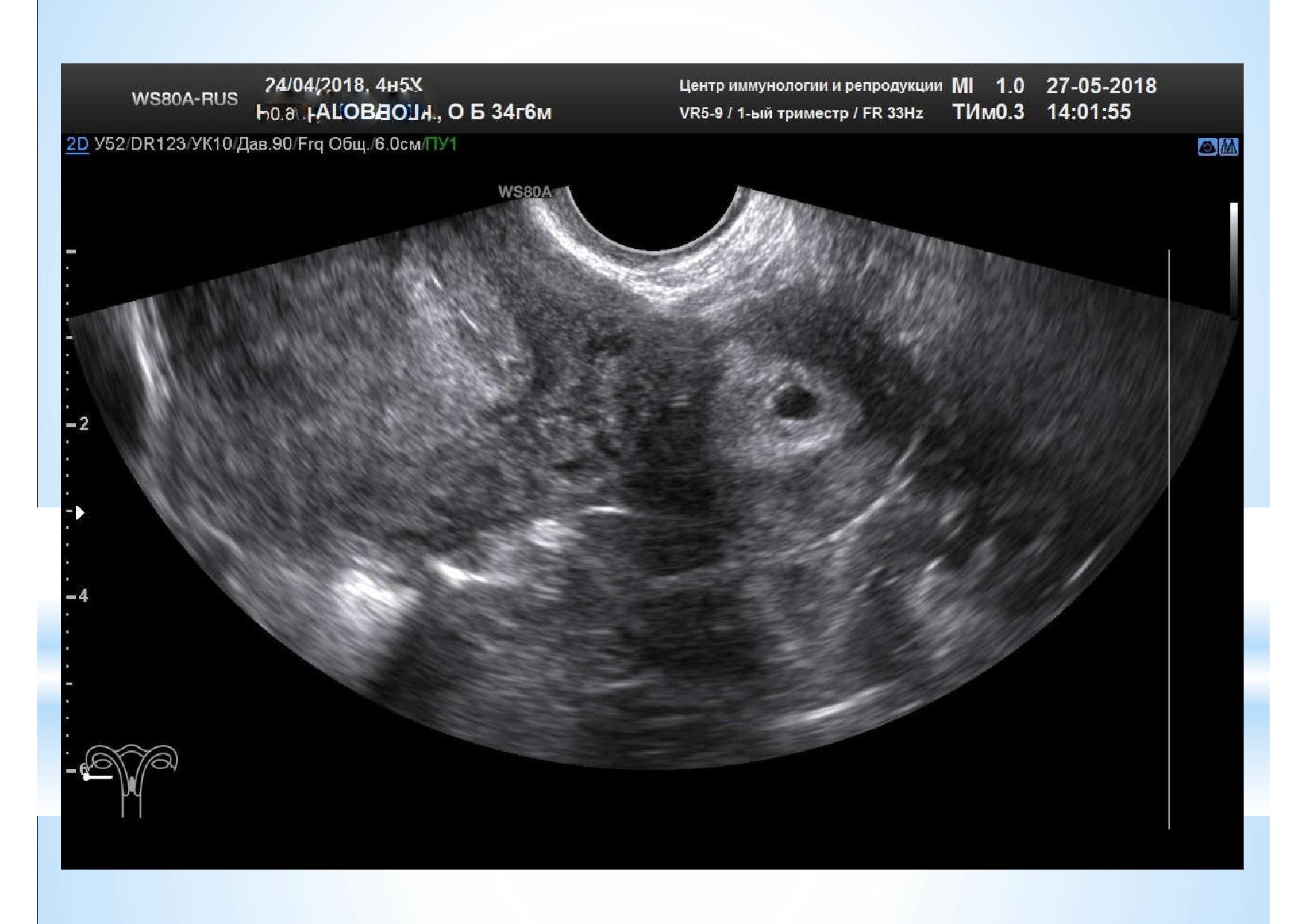
Недавний случай. Женщина 34 лет с вторичным бесплодием, планировала беременность, знала об особенностях строения матки, о наличии добавочного рога. После проведения гистеросальпингографии в сознании женщины отложилось, что правая маточная труба непроходима и опасаться особо нечего. Но оказалось, что жидкость не поступала в правую трубу, так как рудиментарный рог не имел связи с основным телом матки, а сама по себе труба вполне состоятельна. Как результат, беременность в рудиментарном роге, не имеющем связи с основным телом матки. Закончилось всё оперативным удалением рога вместе с долгожданной беременностью. На слайде видно основное тело матки, рудиментарный рог с плодным яйцом. Объёмного влагалищного датчика, у меня к сожалению на тот момент не оказалось.
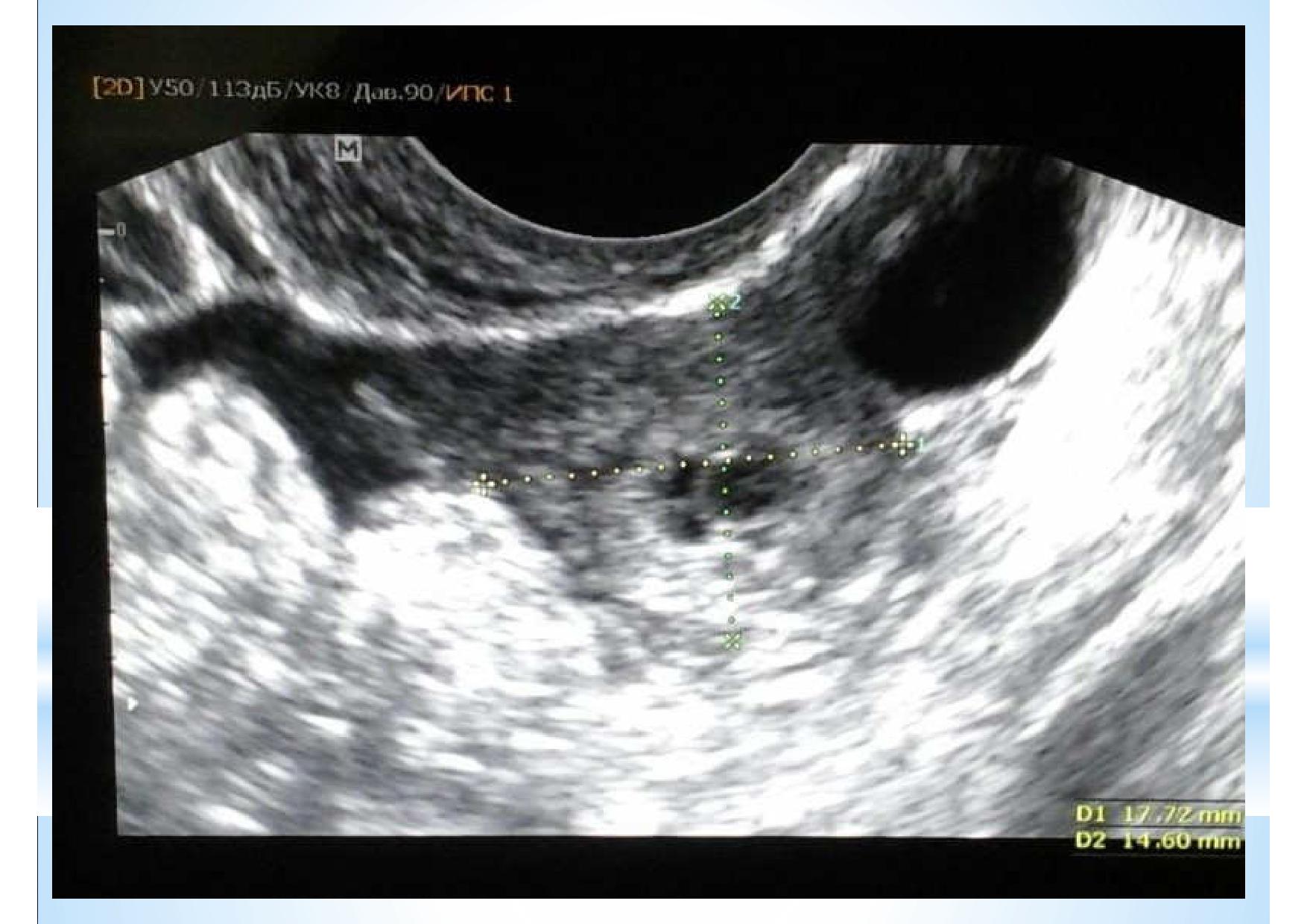
Ещё один интересный случай внематочной беременности. Женщина 39 лет с первичным бесплодием, но на данный момент мужа нет и вопрос о беременности не стоит. Обратилась на 23 день менструального цикла с жалобами на нерегулярный менструальный цикл и мажущие кровянистые выделения последние две недели. При УЗ исследовании тонкий эндометрий 4 мм, соответствующий первой фазе м.ц., в правом яичнике включение очень похожее на жёлтое тело, левый яичник без особенностей, а рядом с левым яичником образование, представленное на слайде. На повторный вопрос о том, когда последний раз была половая жизнь, женщина ответила, что 3-4 месяца назад, цикл нерегулярный, но особых задержек не замечала. Так как УЗ картина была уж очень характерна для трубной беременности, женщину убедили в необходимости сдать кровь на ХГЧ по цито, пришёл результат 300 мЕд/мл, женщина госпитализирована и прооперирована.
Идём дальше.

Наступила эра НИПТ, который на данном этапе в РФ имеет свои юридические сложности и ограничения, связанные с высокой ценой, но это вопрос очень короткого времени, когда ультразвуковой скрининг первого триместра перестанет быть скринингом на хромосомные аномалии.
И то, чему мы совсем недавно научились благодаря Кипросу Николаидесу и Фонду Медицины Плода, станет прошлым.
Тогда чем же мы будем заниматься? Мы будем учиться проводить анатомический скрининг не в 19-20 недель, а в 12-13 недель. Современные аппараты УЗИ обладают поразительными возможностями, осталось научиться их использовать.
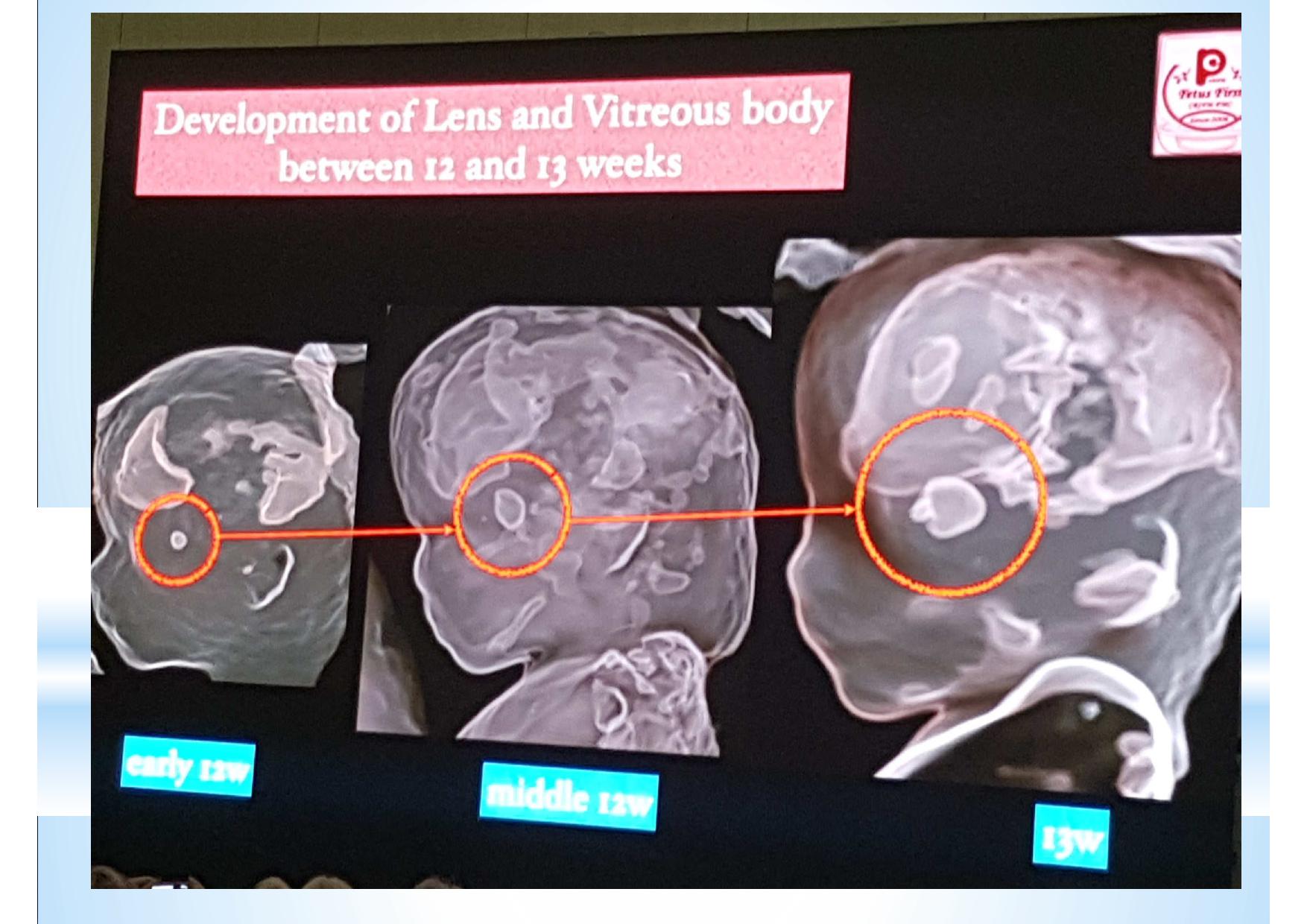
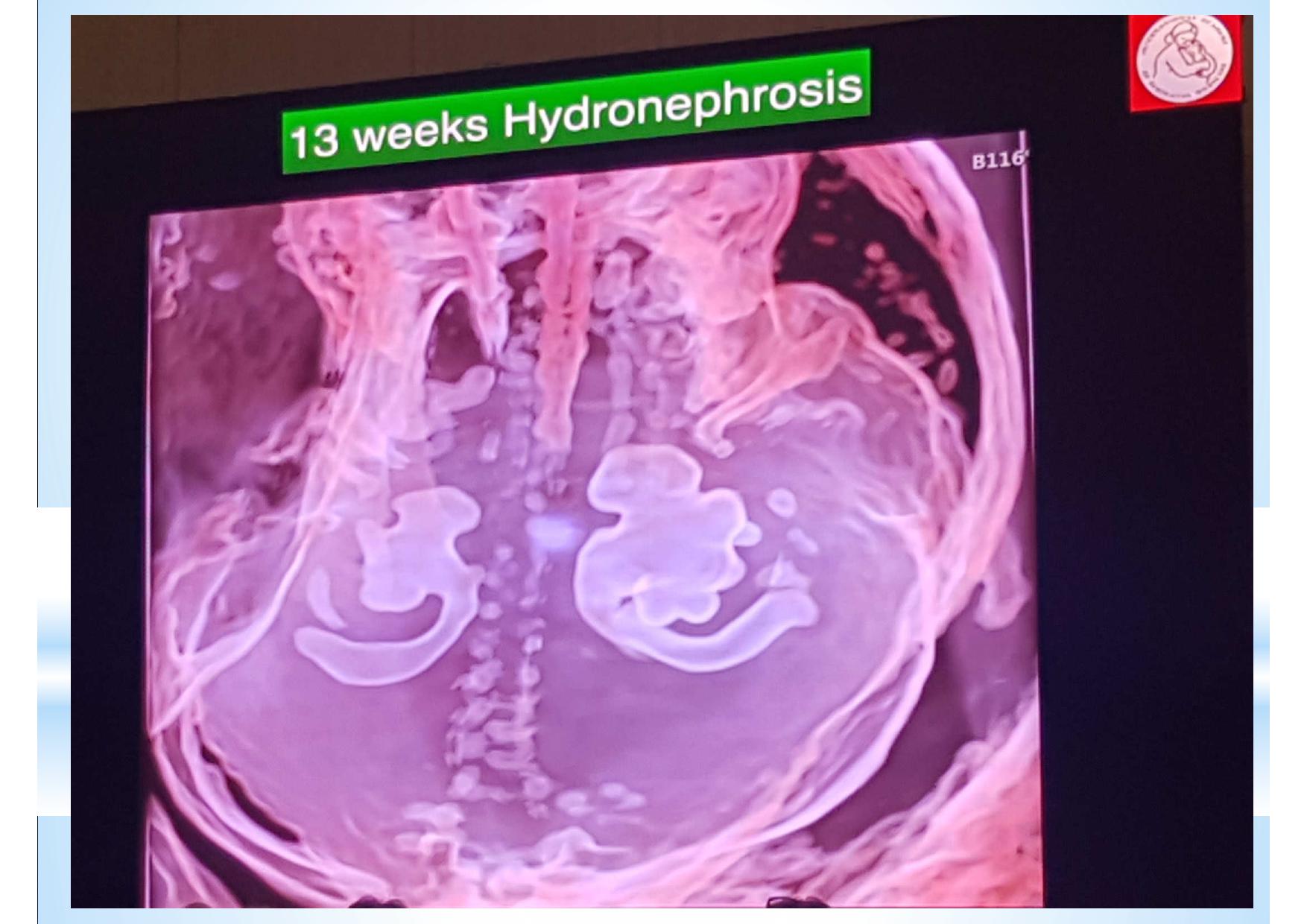
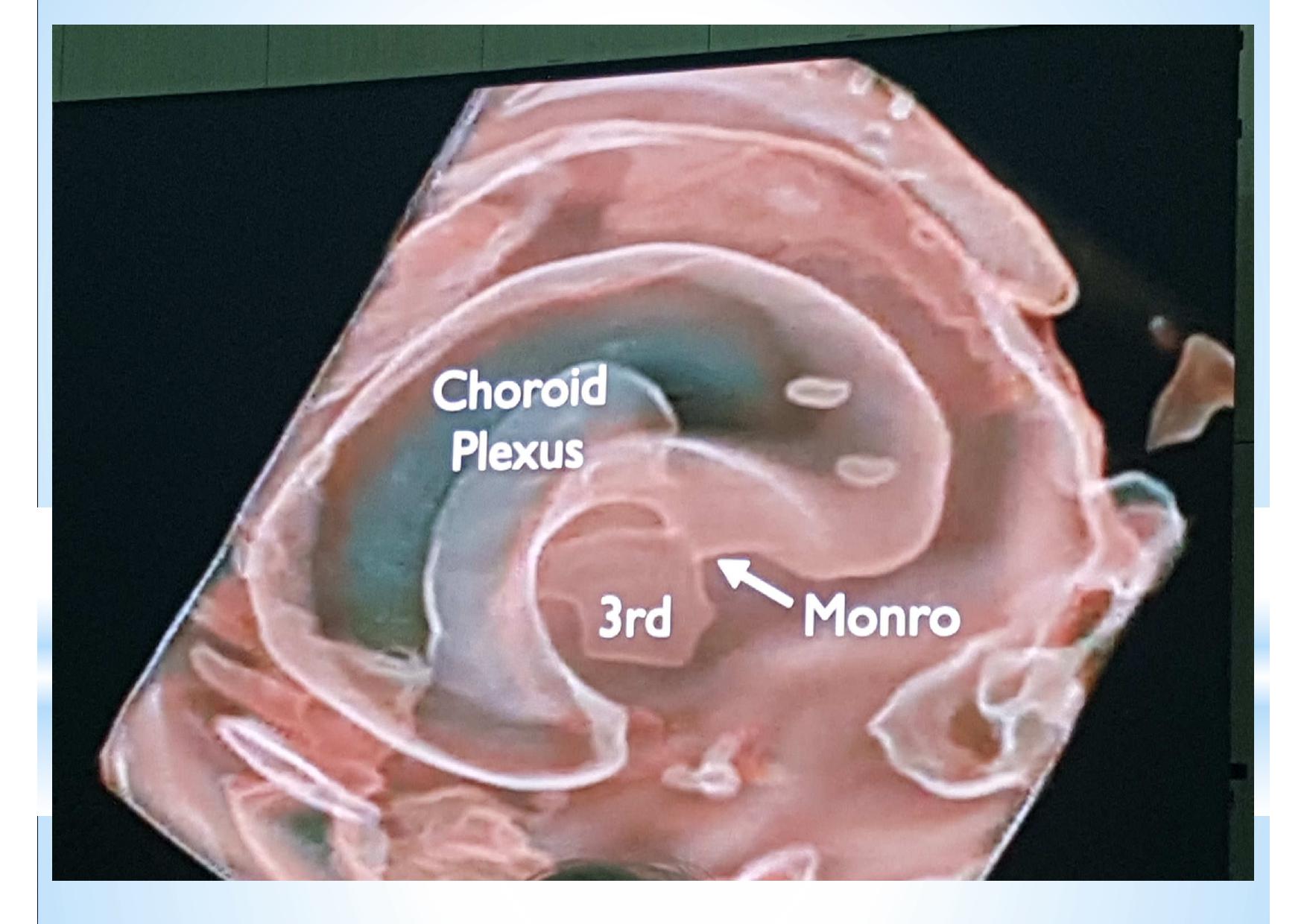
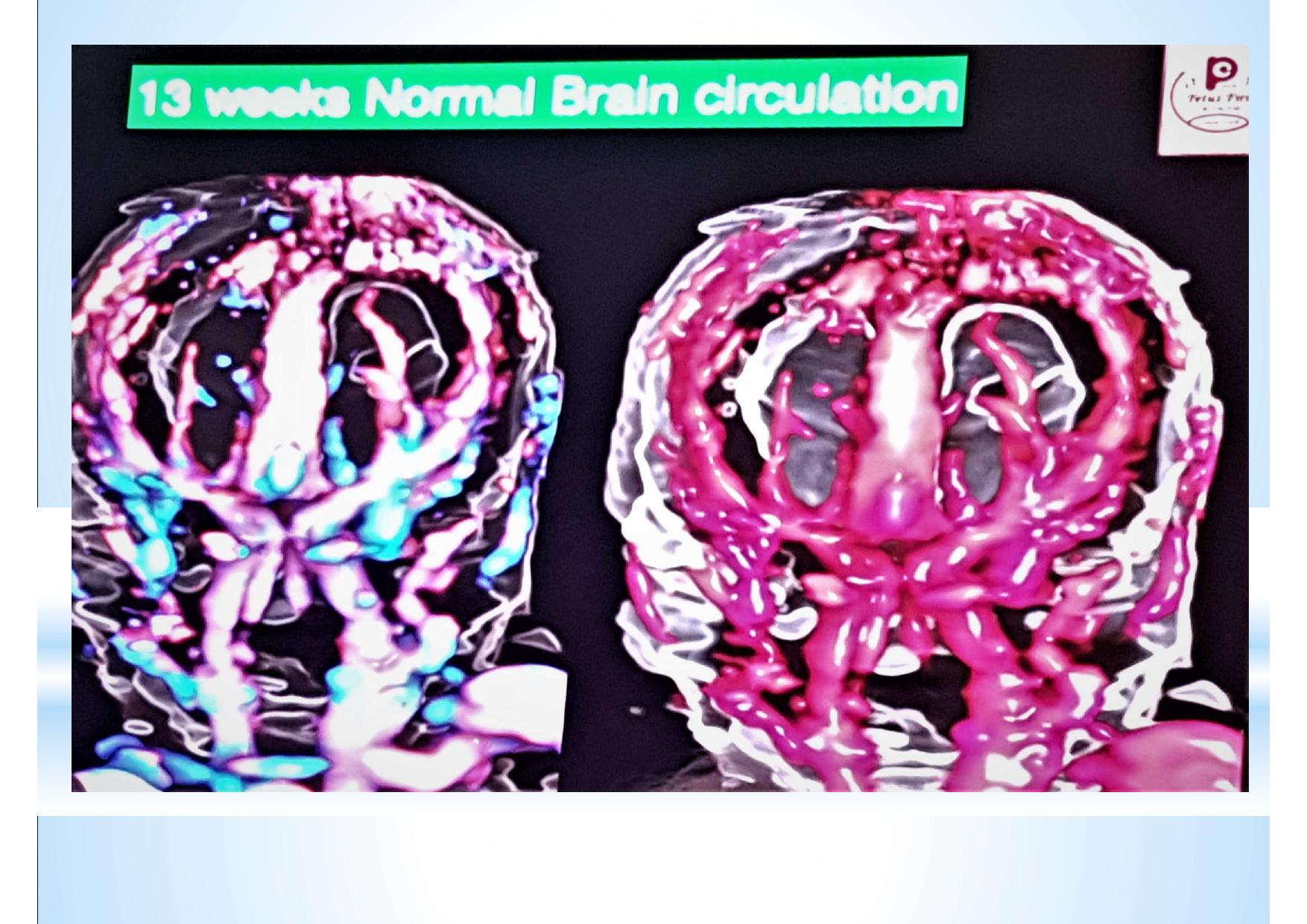
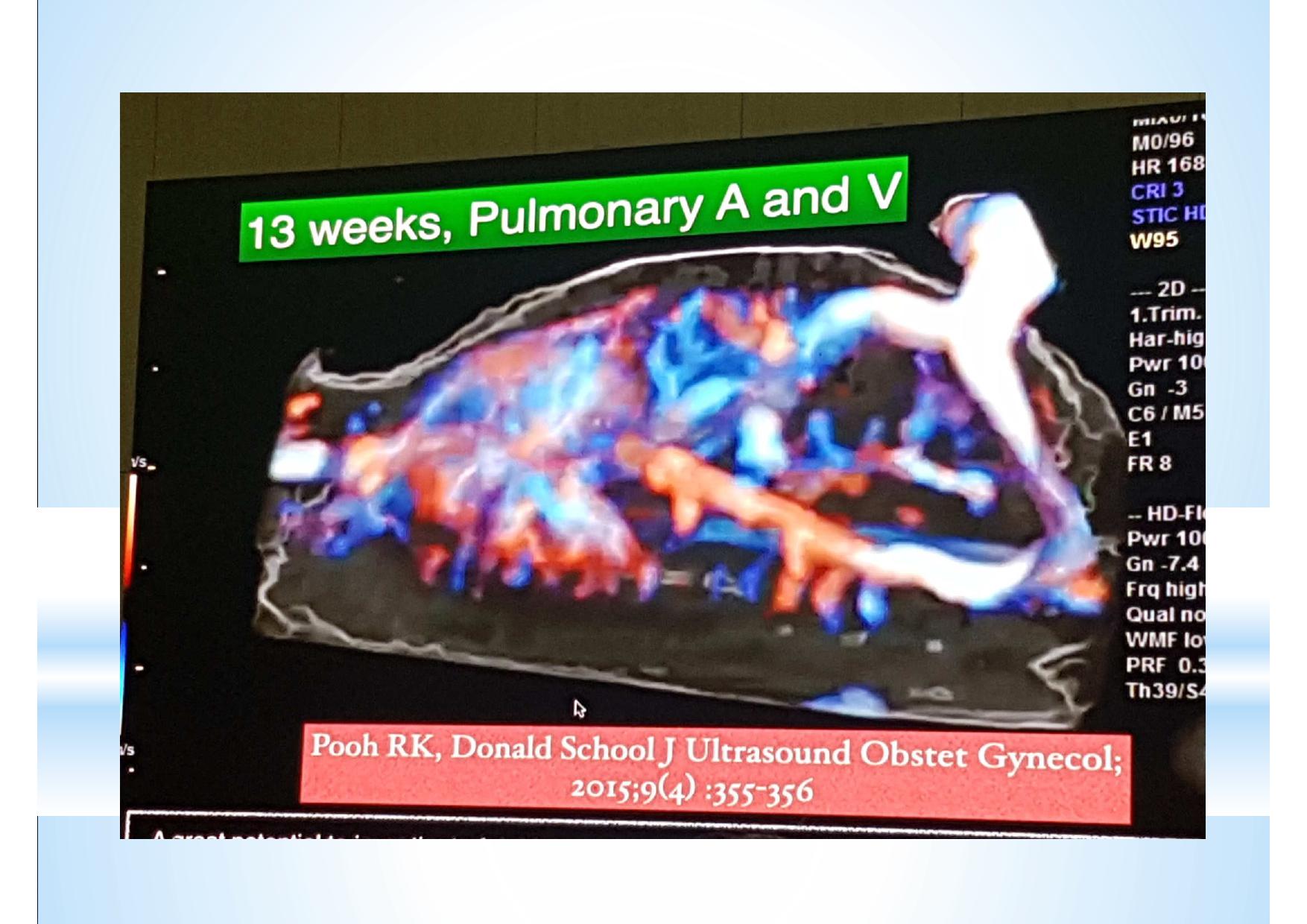
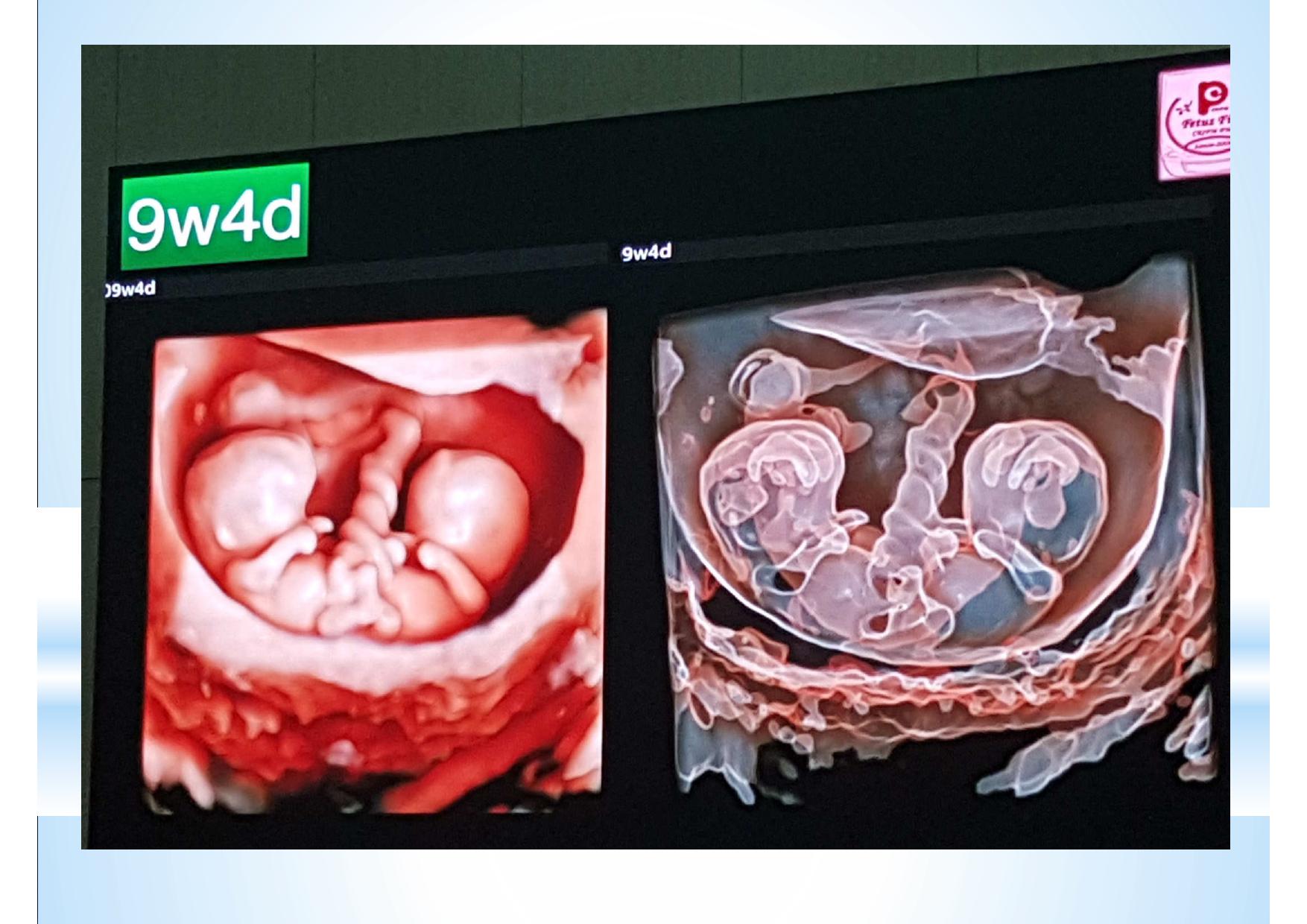
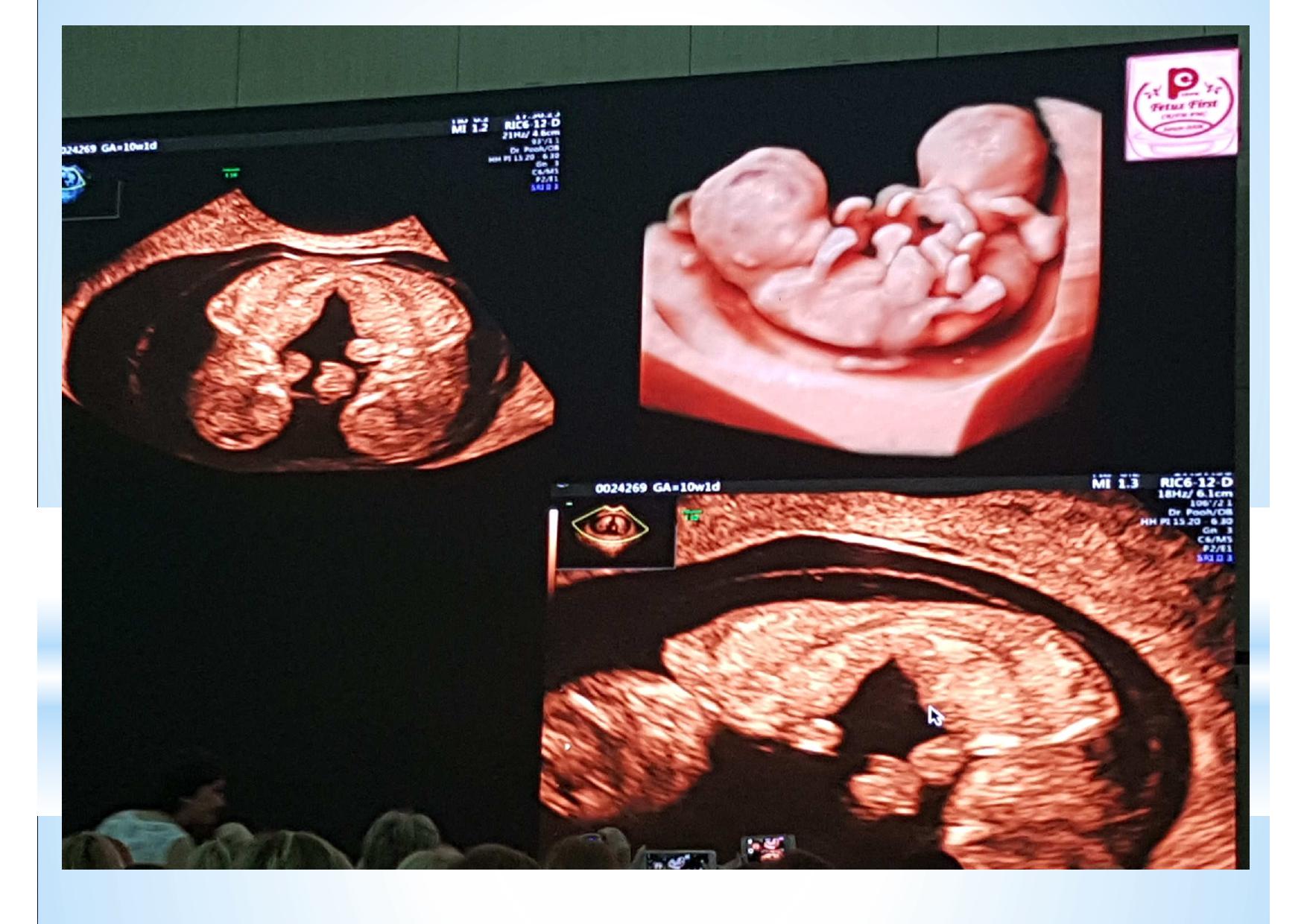

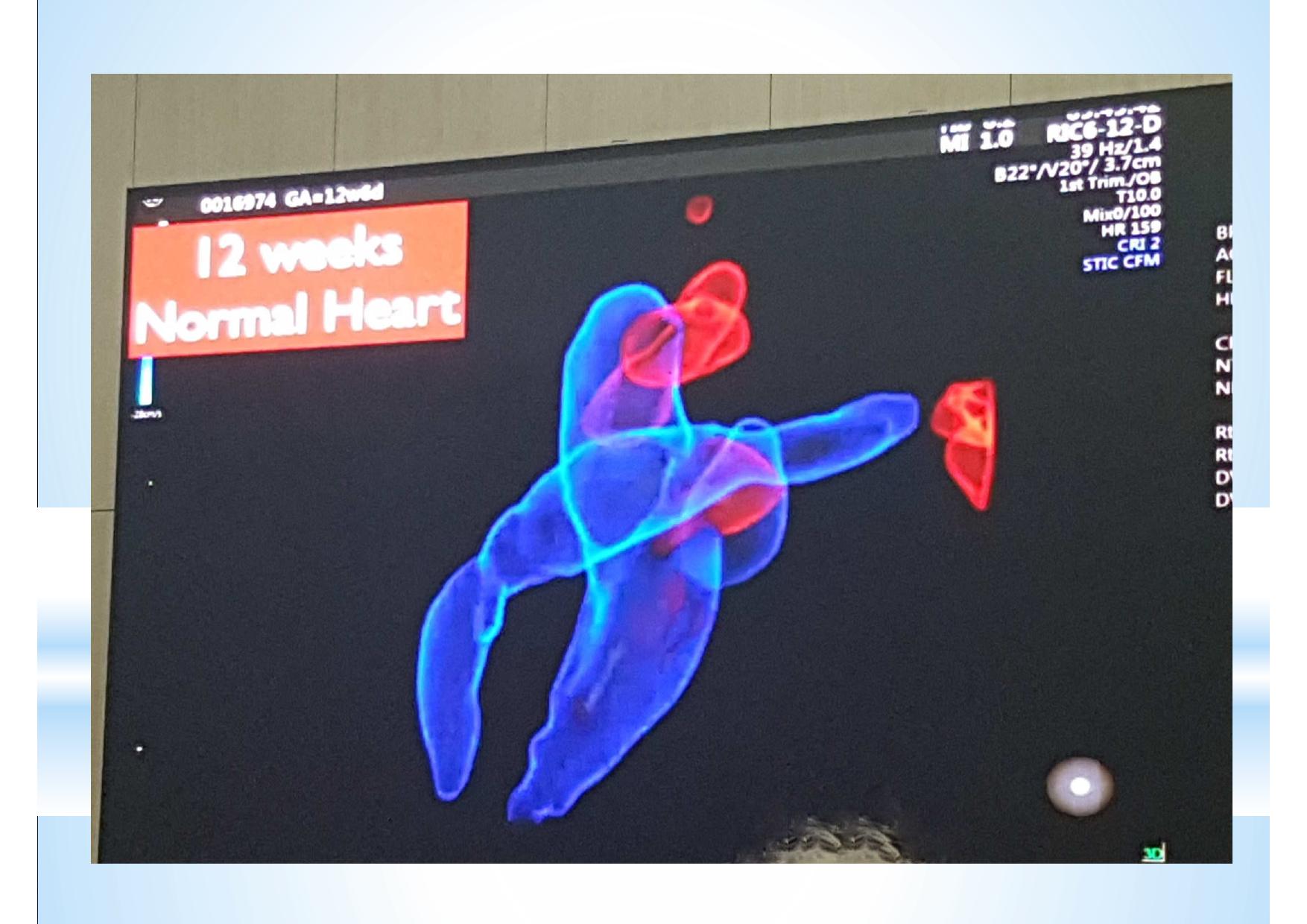
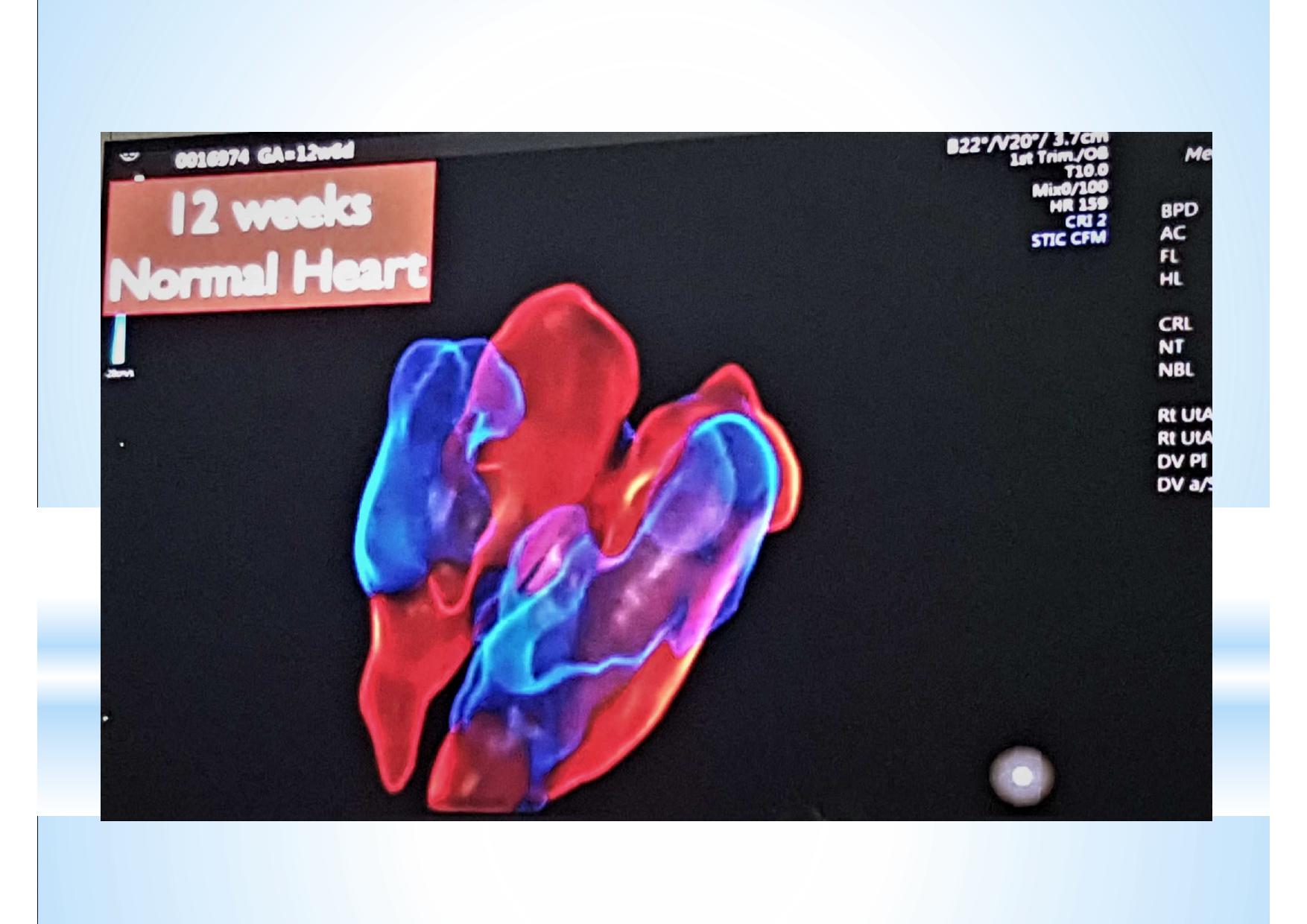



Смотреть ещё не значит видеть. Мы видим всё, но замечаем только то, что знаем. К сожалению, для УЗ диагностики эти выражения чрезвычайно актуальны. Предлагаемые различными производителями всё новые и новые технологии визуализации, конечно, поражают воображение. Но каждую такую технологию необходимо отдельно осваивать, учитывать её нюансы и сопоставлять увиденное на экране с теми знаниями, которые уже есть в голове. В противном случае, мы просто боимся нажимать на незнакомые кнопки и, сидя за ультрасовременным аппаратом экспертного класса, используем лишь то, чему когда-то давно научились.
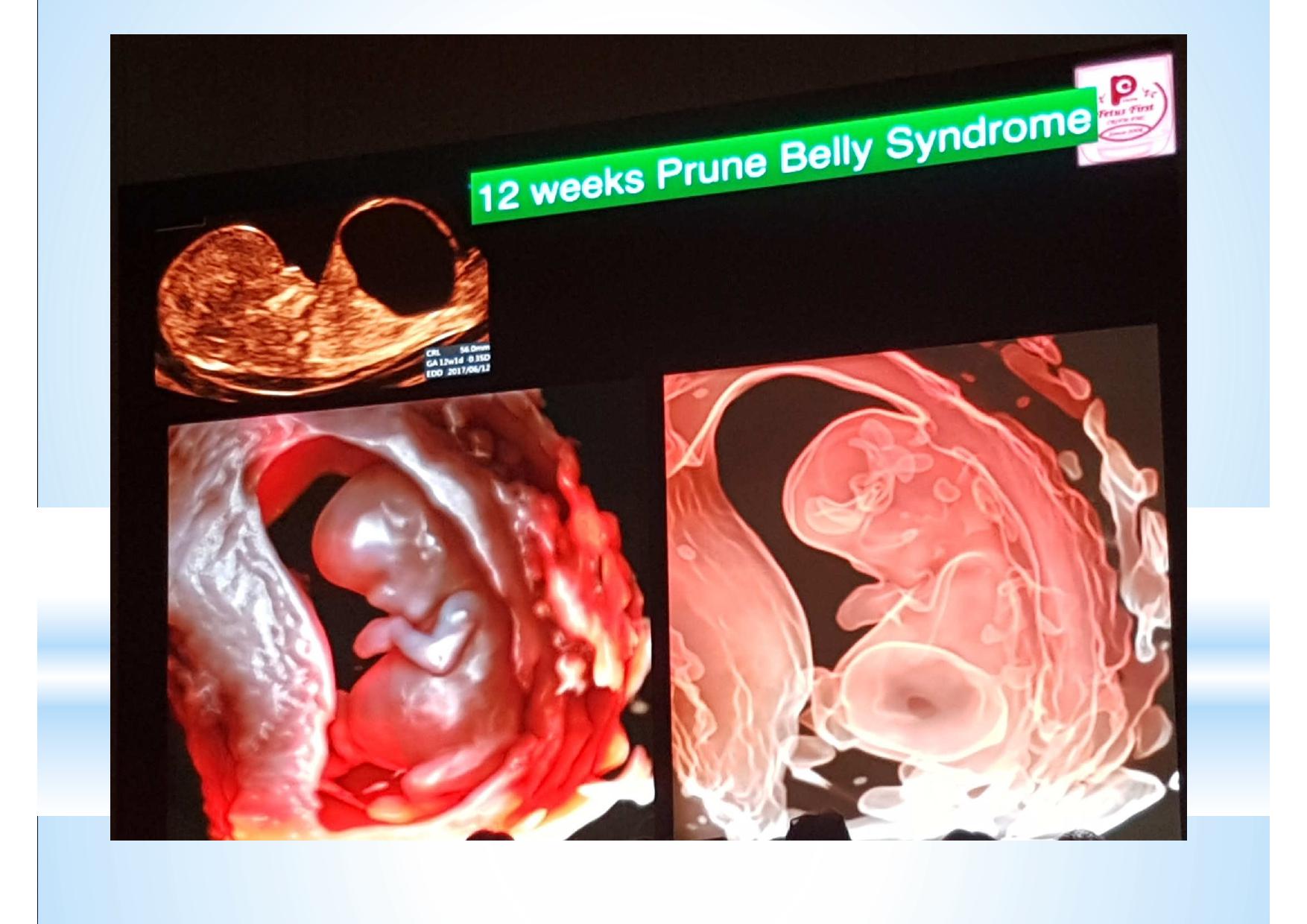
Это мой случай диагностики Prune belly в 12-13 недель несколько лет назад. Не так красиво и наглядно, но тоже верно.
Случай голопрозэнцефалия, ариния.
Ребёнок с хорошим ТВП, НК, низкими рисками ХА, но обращает на себя внимание положение ручек и ножек, харатерных для артрогрипоза.
Также плод с низкими рисками ХА при оценке стандартных УЗ маркеров, но при попытке посчитать пальчики, оказалось, что ручки сформированы только до локтевого сгиба, а кисти и предплечья с обеих сторон не определяются. Случай редукционных поражений верхних конечностей.
Печальный случай. Беременность после ЭКО, суррогатная мама, ко мне пришла первый раз уже после скрининга первого триместра, примерно в 15-16 недель. Ручки., ножки, лицо, сердце без особенностей, но обращало на себя внимание сниженное количество вод, на тот момент они ещё были, не визуализировался мочевой пузырь и я не мог тогда с уверенностью утверждать, вижу ли я почки. Было рекомендовано контрольное исследование через 2 недели. При повторном УЗИ? нормальное сердцебиение, хороший допплер, но полное отсутствие околоплодных вод. Заключение - агенезия обеих почек. Беременность прервали.
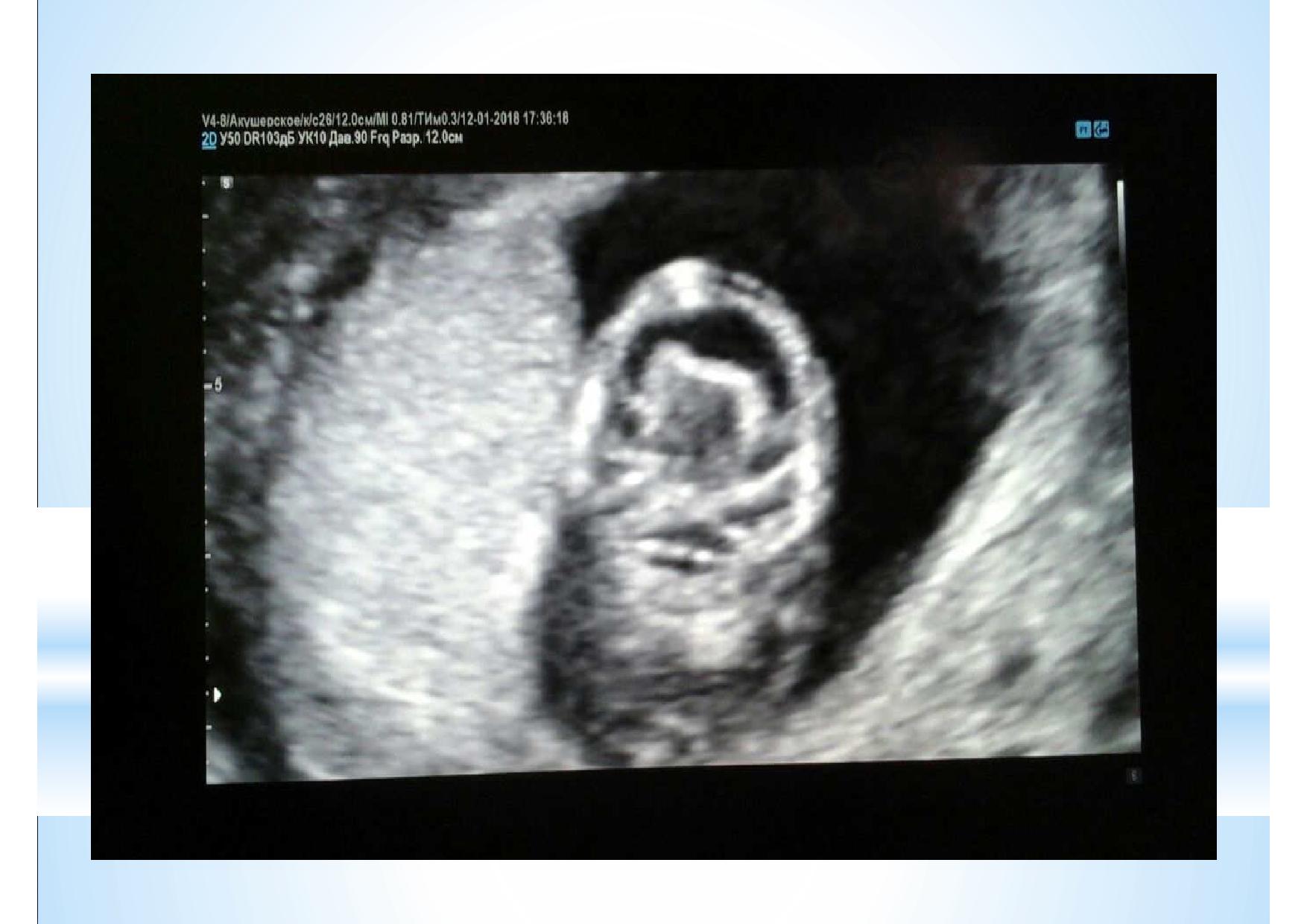
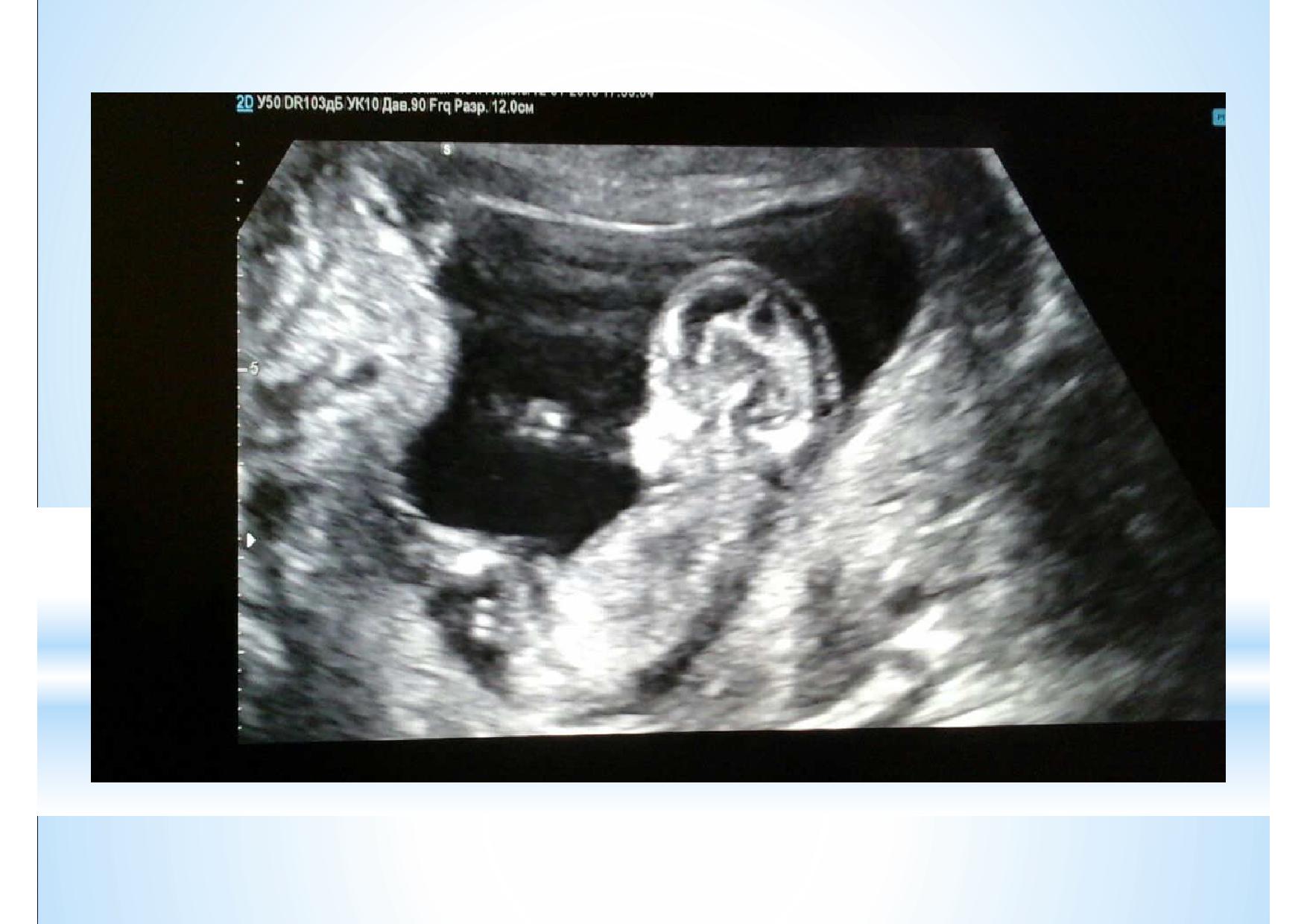
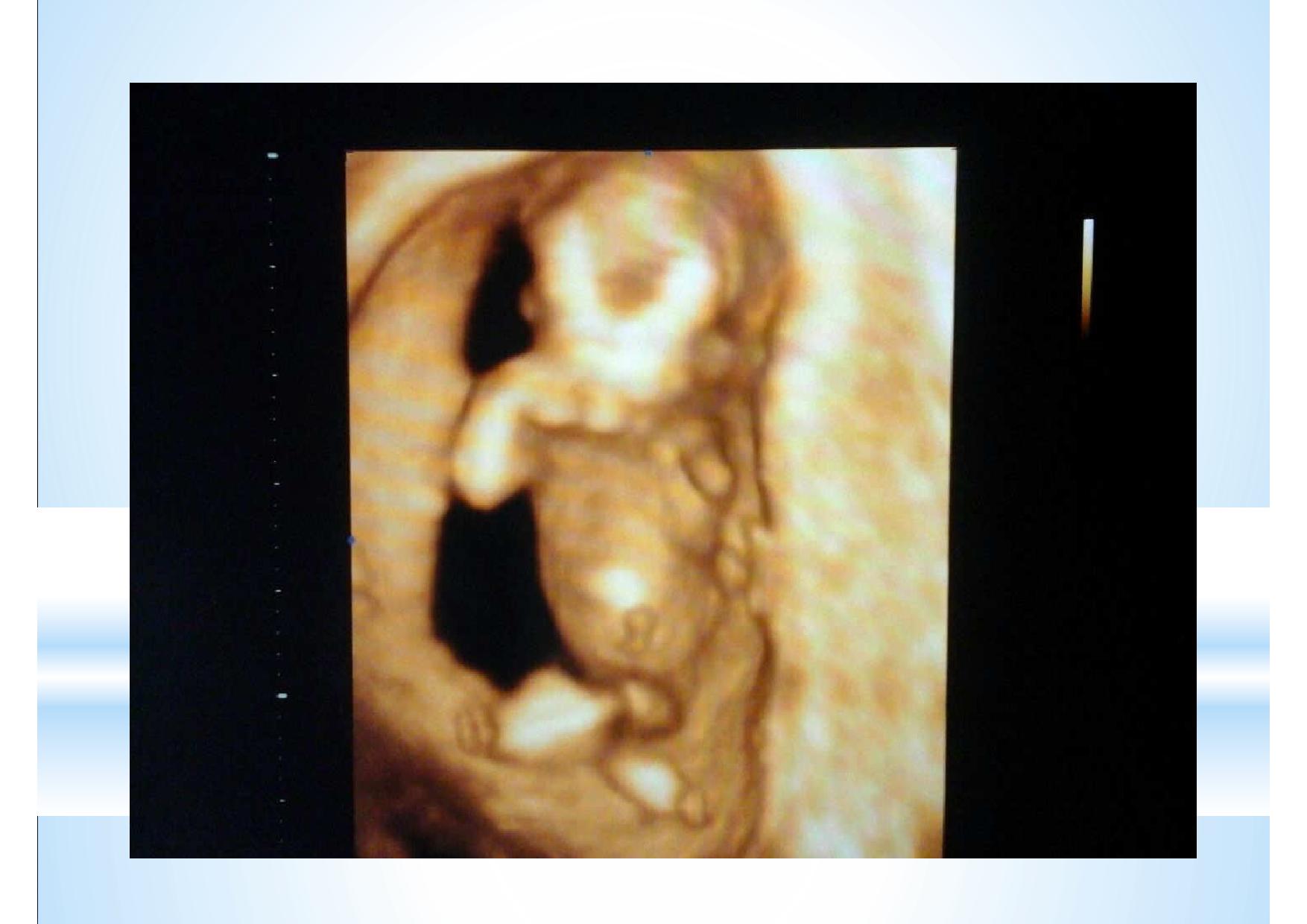
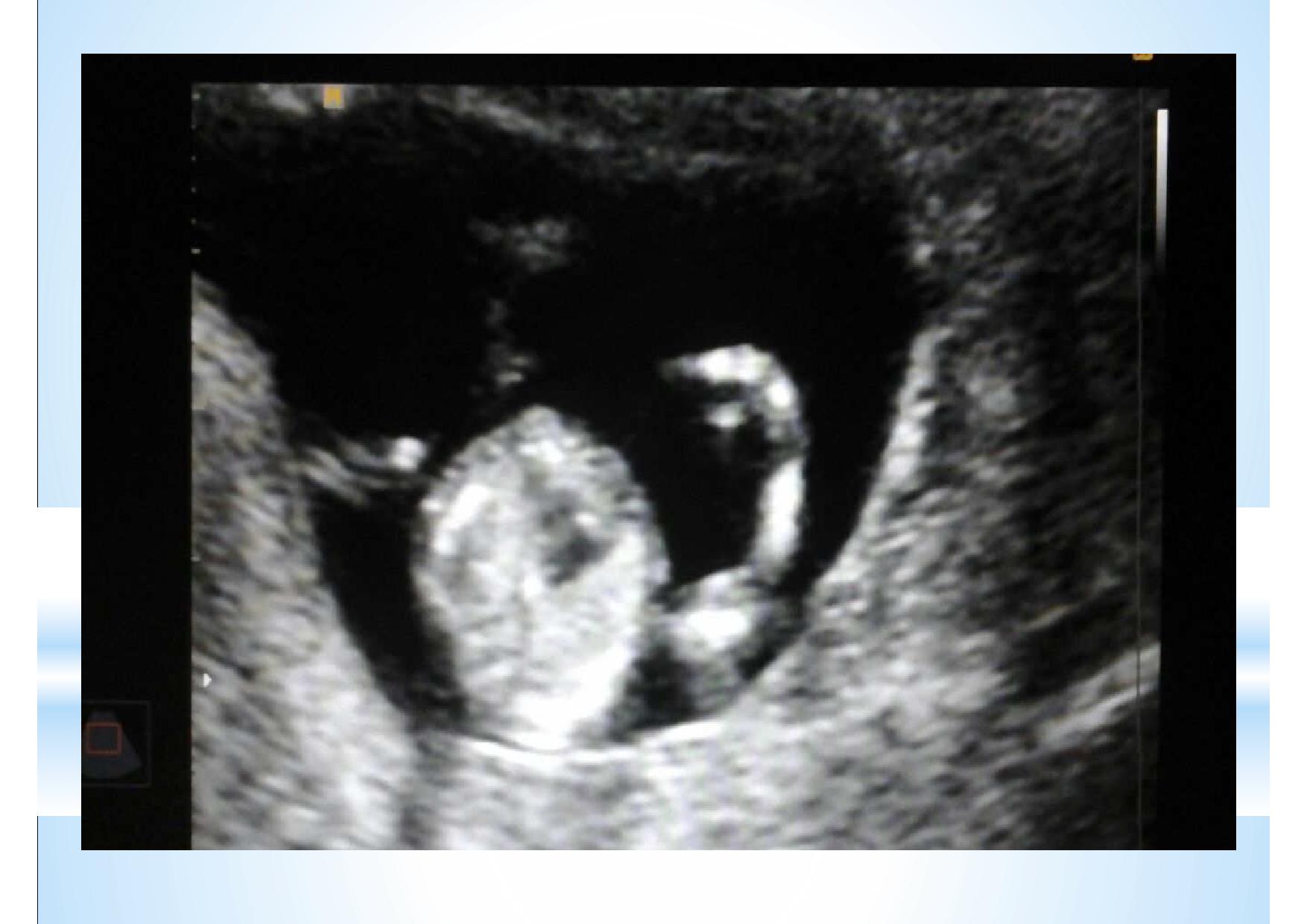
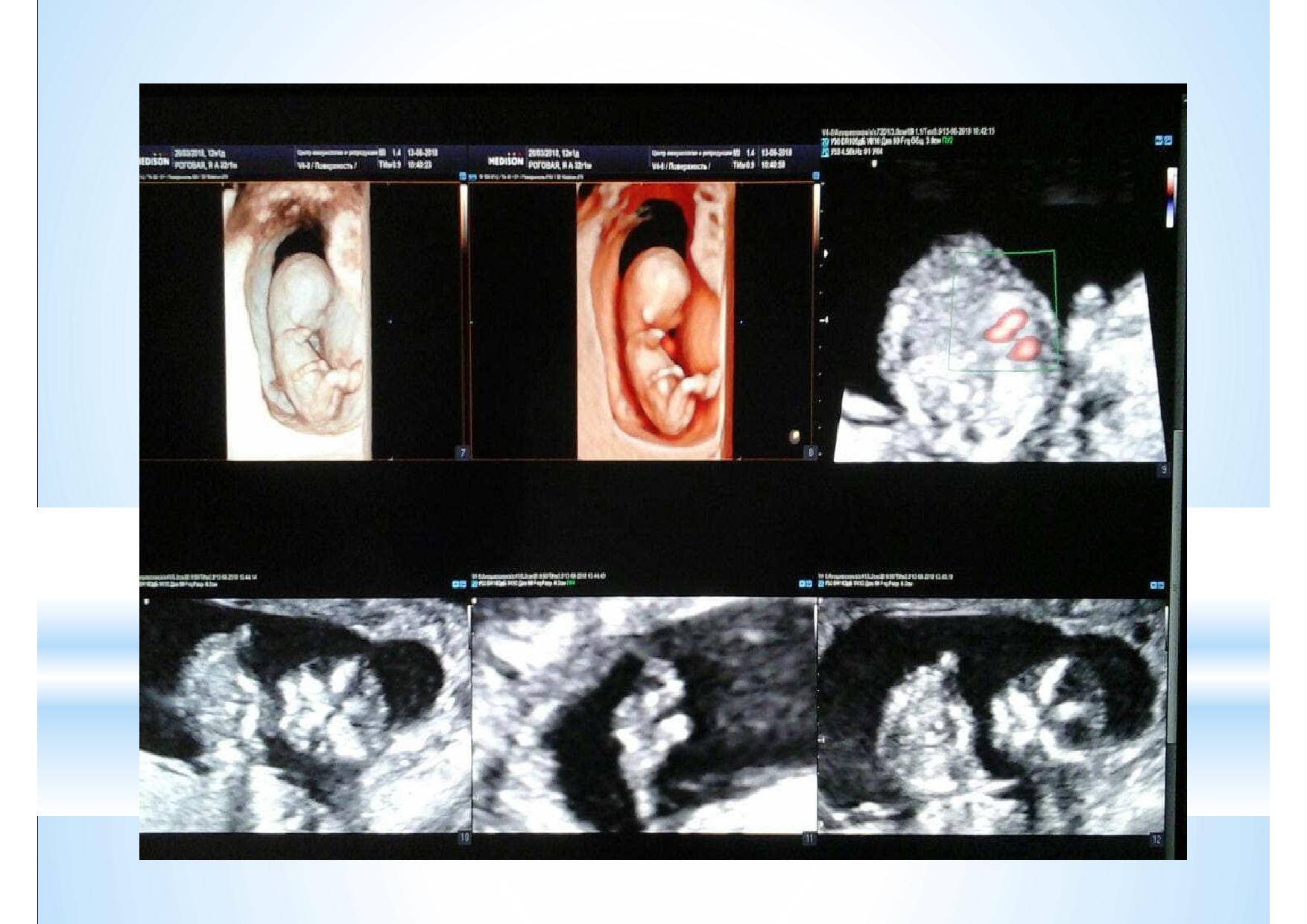
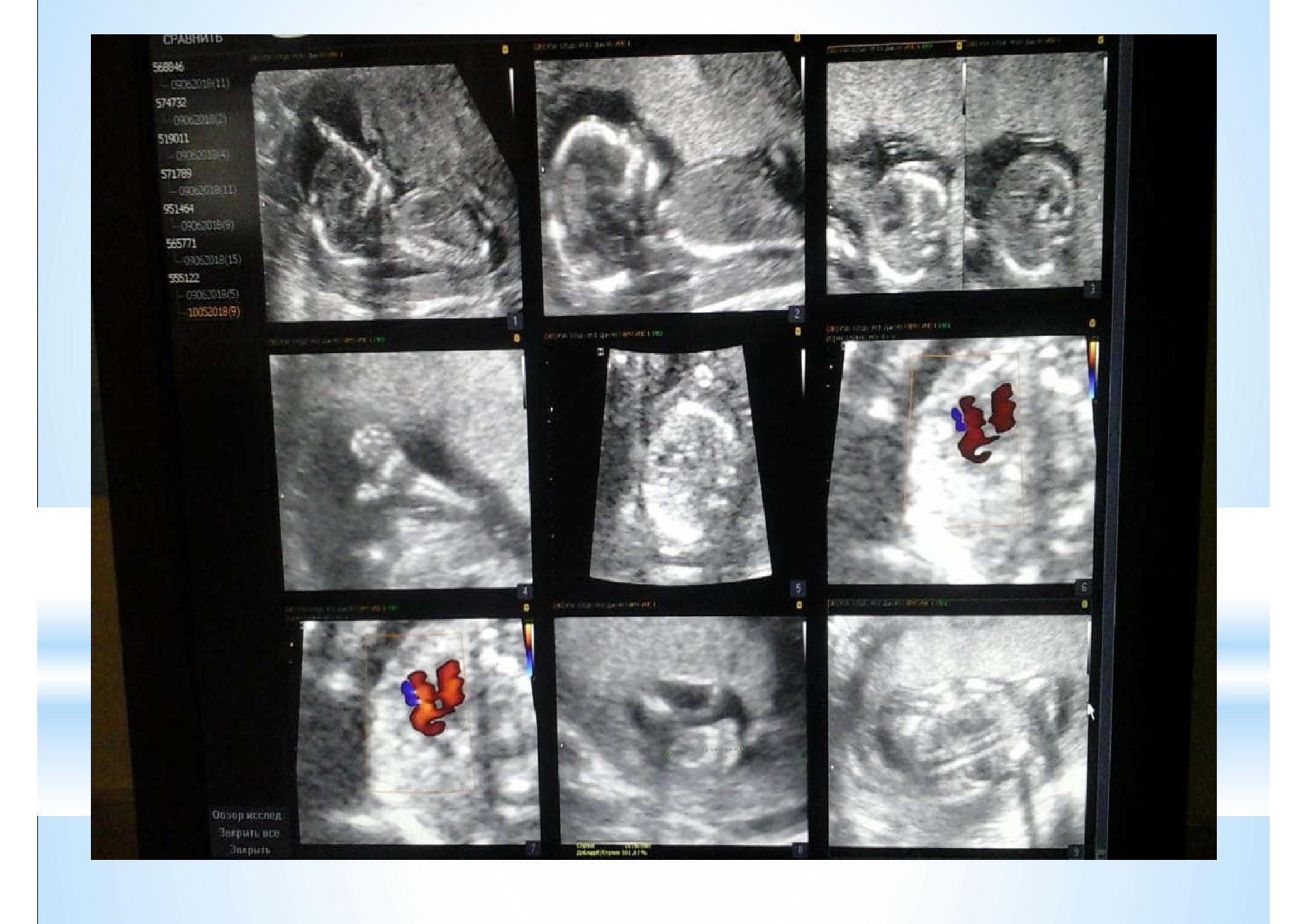
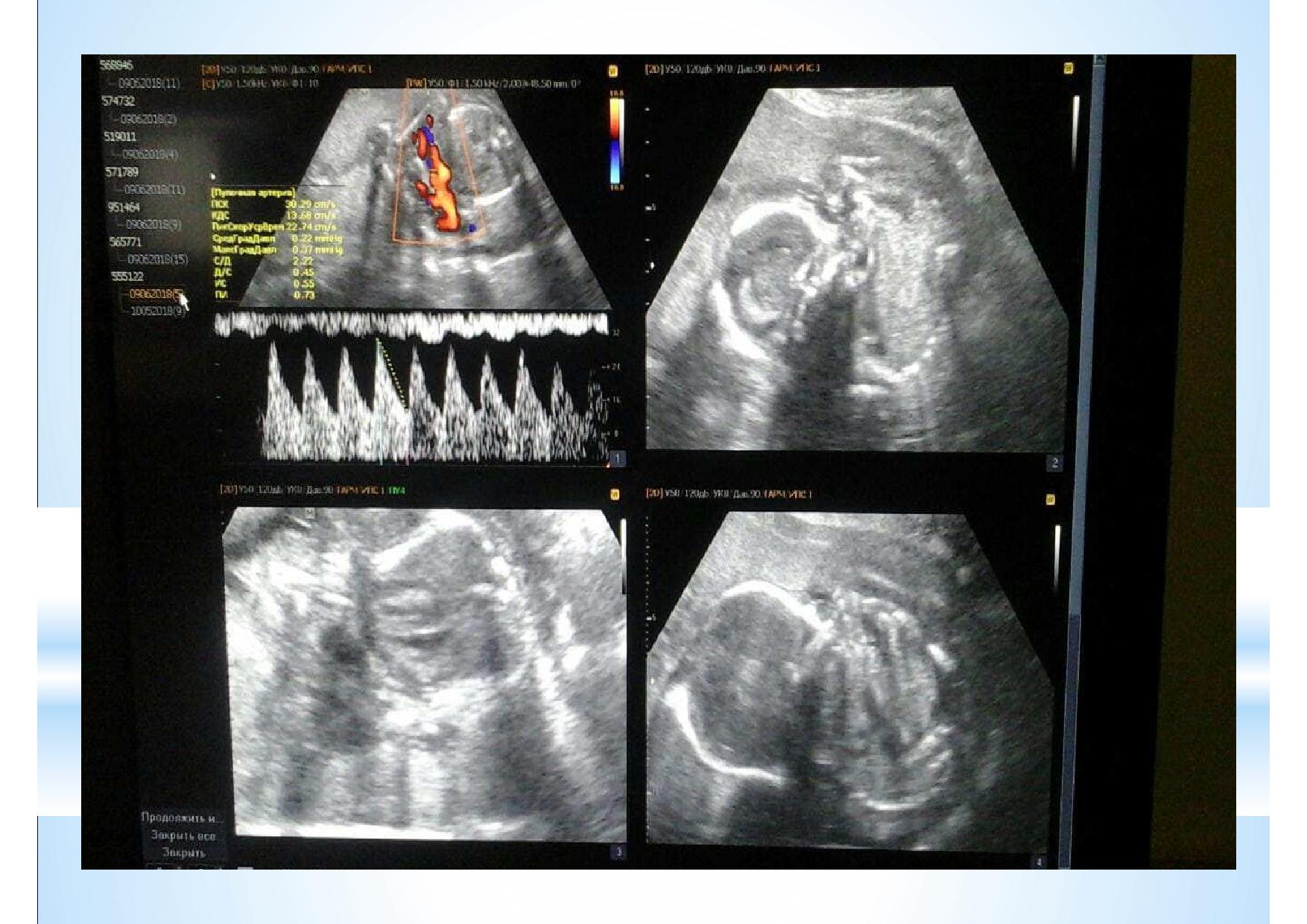

На этом слайде показано, что эксперт высокого уровня может во время проведения скрининга первого триместра оценить все необходимые срезы сердца в большинстве случаев.
Это то, к чему всем нам нужно стремиться, если мы не хотим в эру НИПТ оказаться попросту невостребованными. Как это уже случилось, например, в Голландии, где государство отказалось от проведения УЗ и БХ скринингов в первом триместре, заменив их неинвазивным тестом. Обратите внимание, что в 12 -13 недель показатели значительно лучше, чем в 11 недель. Кроме того, на сроке 11 нед 1-2 дня КТР нормального плода может быть 42-44 мм, что является недостаточным для проведения скрининга. В связи с этим, мне кажется более правильным направлять женщин на первый УЗ скрининг в 12-13 недель.
В УЗ скрининг 1 триместра помимо оценки рисков ХА и анатомии плода входит ещё и оценка рисков развития Преэклампсии.

В сентябре 2017 года на 27-м Международном Конгрессе ISUOG один из докладов был посвящён результатам крупного проспективного исследования, проводимого на базе двух стационаров в Англии при поддержке Фонда Медицины Плода с декабря 2010г по август 2014г, и включившего в себя данные обследования 123 406 женщин с одноплодной беременностью.
Основной задачей исследования была оценка потенциального вклада повторных измерений пульсационного индекса в маточных артериях (ПИ-МА), среднего артериального давления (САД) и плацентарного фактора роста (PlGF) на сроке 12, 22 и 32 недели в оценку рисков развития преэклампсии после 32 недель беременности.

Обширные исследования за последнее десятилетие привели к разработке двухэтапной стратегии идентификации беременных, подверженных риску возникновения преэклампсии:
Оценка рисков в 11-13 недель комбинацией материнских факторов, ПИ-МА, САД и PlGF может прогнозировать 75% случаев ранней преэклампсии и около 45% случаев преэклампсии, развивающейся на доношенном сроке беременности при ложно-положительном уровне 10%.
Соответствующие значения при оценке рисков в 19-24 недели составляют 85% и около 45%.
Расчёт рисков в 30-34 недели по материнским факторам, ПИ-МА, САД, PLGF и sFlt-1 обнаруживают 99% случаев ранней преэклампсии и 66% поздней.
Результаты этого исследования показывают, что при проведении скрининга в 30-34 недели, сравнение с ранее полученными результатами ПИ-МА, САД и PLGF не приносит пользы, и следует учитывать только данные полученные в 30-34 недели.
После получения результатов биохимического скрининга.
При отклонении от нормы биохимических данных, получении высоких рисков ХА, женщину, как правило, направляют на генетическое консультирование, проводятся инвазивные или неинвазивные тесты.
Знание о том, что результат амниоцентеза или хорионбиопсии показал норму, а по данным УЗИ не выявлено пороков развития — это огромное облегчение для родителей. Но означает ли это, что нет других рисков? Ответ НЕТ. У таких ложно-положительных результатов биохимического скрининга есть логичное объяснение. Причина ненормальных уровней белков крови, скорее всего, заключается в не совсем правильной работе плаценты.
Исследования показали, что имеется очень выраженная ассоциация между отклонениями биохимических показателей и остановкой развития плода, преждевременными родами в связи с осложнениями течения беременности.
Так высокие цифры AFP могут говорить о повреждении целостности кожных покровов плода при расщелинах позвоночника или лица, а также о повреждениях плаценты при частичной отслойке.
Одновременное повышение уровня общего ХГЧ и Ингибина А значительно повышает риски развития тяжёлой преэклампсии.
Врач УЗИ, обычно, не знает о результатах биохимического скрининга. Но если пациентка будет информирована акушером-гинекологом об имеющихся особенностях, ей будут объяснены возможные причины, и специально направлена на дополнительное УЗИ, то, возможно, специалист УЗД потратит лишнее время на хорошую визуализацию поясничного отдела позвоночника, не напишет, что визуализация лицевых структур затруднена, а отправит пациентку немного погулять и посмотрит ещё раз, иначе отнесётся к тому, что размеры плода хоть и укладываются в норму, но соответствуют самой нижней границе, лишний раз рекомендует допплерометрию.
Такое общение между акушером-гинекологом и врачом УЗИ, даже через пациентку, может значительно улучшить качество оказываемой нами помощи.

Ультразвуковой скрининг второго триместра проводится на сроках 19-21 неделя беременности и его основными задачи представлены на слайде:
1) оценка фетометрических параметров для определения их соответствия менструальному сроку беременности и исключения задержки внутриутробного развития плода;
2) оценка ультразвуковой анатомии плода с целью дородовой диагностики врожденных пороков развития (ВПР) и других патологических состояний;
2) формирование среди беременных группы риска, угрожаемой по рождению детей с хромосомными аномалиями и другими врожденными и наследственными заболеваниями, путем выявления эхографических маркеров этих заболеваний;
3) изучение особенностей развития плаценты и других провизорных органов, а также оценка количества околоплодных вод с целью получения дополнительной информации о развитии и течении беременности.
Сроки проведения УЗ исследования во время беременности оказывают серьёзное влияние на качество дородового обследования. С одной стороны, срок исследования должен определяться оптимальной визуализацией внутренних органов плода с целью максимально точной диагностики врождённых пороков развития (ВПР). С другой стороны, он регламентируется возможностью прерывания беременности по медицинским показаниям в тех случаях, когда выявляются инвалидизирующие или несовместимые с жизнью ВПР.
Несомненно, в 22-24 недели оценка внутренних органов плода с помощью УЗ представляет меньшие трудности, чем в 19 недель, но в нашей стране рекомендуемые сроки для прерывания беременности по медицинским показаниям ограничены сроком 22-23 недели.
В связи с этим, определённым компромиссом мне, как врачу УЗД, представляется срок 20-21 неделя. Но многие акушеры-гинекологи стремятся отправить беременную женщину на УЗИ как можно раньше, желательно уже в 18-19 недель. Конечно, на этом сроке уже можно исключить большинство серьёзных пороков.

Но многими исследованиями было доказано, что оптимальными сроками для проведения второго скринингового ультразвукового исследования является интервал от 20 до 22 недель беременности. В эти сроки чёткая визуализация всех структур плода возможна в 90% случаев, тогда как в 18–19 недель – только в 76%.
Конечно, это как-то контрастирует с тем, что я вам рассказывал о возможностях диагностики пороков уже в 12 недель. Но там всё-таки речь шла скорее о тенденциях, об энтузиастах. А современные реалии таковы, что в целом по нашей стране, и западным странам дородовая диагностика ВПР продолжает вызывать трудности, показатель их выявляемости в среднем составляет 45-55%. Таким образом, можно сделать неутешительный вывод о том, что при скрининговых исследованиях каждый второй ВПР, подлежащий ультразвуковой диагностике, в условиях практического здравоохранения пропускается и констатируется только после рождения ребенка.
Очевидно, что средние показатели отражают лишь тенденции в ультразвуковой диагностике и не характеризуют работу каждого специалиста. В разных клиниках чувствительность эхографии в отношении ВПР варьирует в очень широких пределах – от 20 до 97%.
Диагностика пороков развития плода – это конечно самая важная составляющая скрининга второго триместра, но он ни в коем случае не должен ограничиваться только этим. Не менее важным является изучение особенностей развития плаценты, пуповины и количества околоплодных вод.
Роль плаценты как органа, обеспечивающего формирование и рост плода, чрезвычайно велика как при физиологической беременности, так и при осложненном ее течении.
Локализация плаценты
Плацента может определяться по любой стенке матки. На развитие ребёнка расположение плаценты влияния не оказывает. Исключением является «предлежание плаценты», когда она перекрывает своим краем внутренний зев.

Наличие плацентарной ткани в области внутреннего зева шейки матки может приводить к кровотечениям, иногда очень выраженным, поэтому требует определённых ограничений в плане образа жизни, физических нагрузок, возможности перелётов и дальних поездок. Методом родоразрешения при предлежании плаценты является кесарево сечение.
Кроме того выделяют «низкую плацентацию», когда расстояние между внутренним зевом и краем плаценты менее 3см во 2 триместре и менее 5см в 3 триместре. Однако доказано, что около 95% низко расположенных во II триместре плацент «поднимается» к концу беременности.
Размеры и эхоструктура плаценты отличаются очень большим разнообразием и большинство исследователей сходятся во мнении, что то, как плацента выглядит на эхограмме, не отражает её функциональных возможностей. Другими словами, исследователи лишены возможности адекватно оценивать морфологическую структуру плаценты и, особенно, ее измененных с точки зрения эхографии участков. Следовательно, в повседневной практике врачам ультразвуковой диагностики приходится оценивать ультразвуковую картину плаценты весьма субъективно. Поэтому, если размеры плода соответствуют гестационному сроку, по данным допплерометрии нет нарушений гемодинамики в системе мать-плацента-плод, то как бы не выглядела на УЗИ плацента, нет оснований для диагноза фето-плацентарная недостаточность и проведения лечебных мероприятий.

Но означает ли это, что мы должны перестать смотреть на плаценту? Я думаю, что нет. Плацента обладает огромной компенсаторной способностью, и все те изменения, которые мы видим: несоответствие толщины плаценты, выраженное расширение межворсинчатых пространств, излишняя кальцификация, инфаркты плаценты - не являются признаком плацентарной недостаточности, но свидетельствуют об активной реализации её защитных и компенсаторных механизмов. В связи с этим, мне представляется разумным более внимательное отношение к таким беременным, совсем не лишним будет проведение допплерометрии и фетометрии в динамике, оценка показателей свёртывающей системы крови. Не нужно пытаться лечить обнаруженные врачом УЗД особенности строения плаценты, но дополнительное наблюдение за беременной и плодом поможет не пропустить те случаи, когда всё-таки происходит срыв компенсаторных возможностей плаценты.

Ультразвуковая оценка пуповины должна включать изучение:
1) места прикрепления пуповины к плаценте;
2) места прикрепления пуповины к передней брюшной стенке плода;
3) количества сосудов пуповины;
4) патологических изменений пуповины.
Каждый из этих пунктов может включать целый ряд нарушений, влияющих на развитие ребёнка, риски развития ЗРП и антенатальной гибели плода, а также выраженных, угрожающих жизни матери и плода кровотечений во время родов.
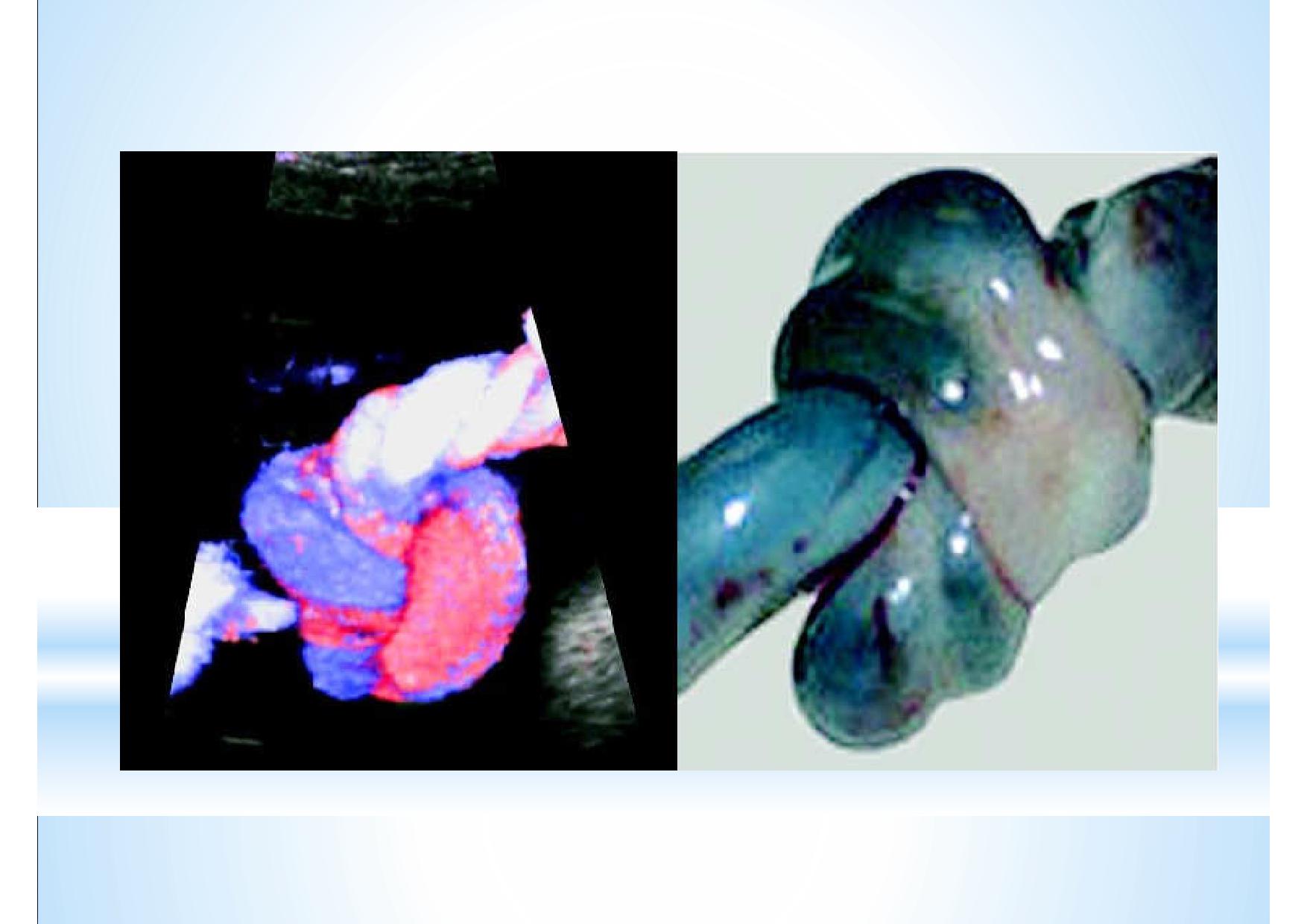
УЗ диагностика истинного узла пуповины – не самая простая, но вполне посильная задача, если акцентировать на этом своё внимание.
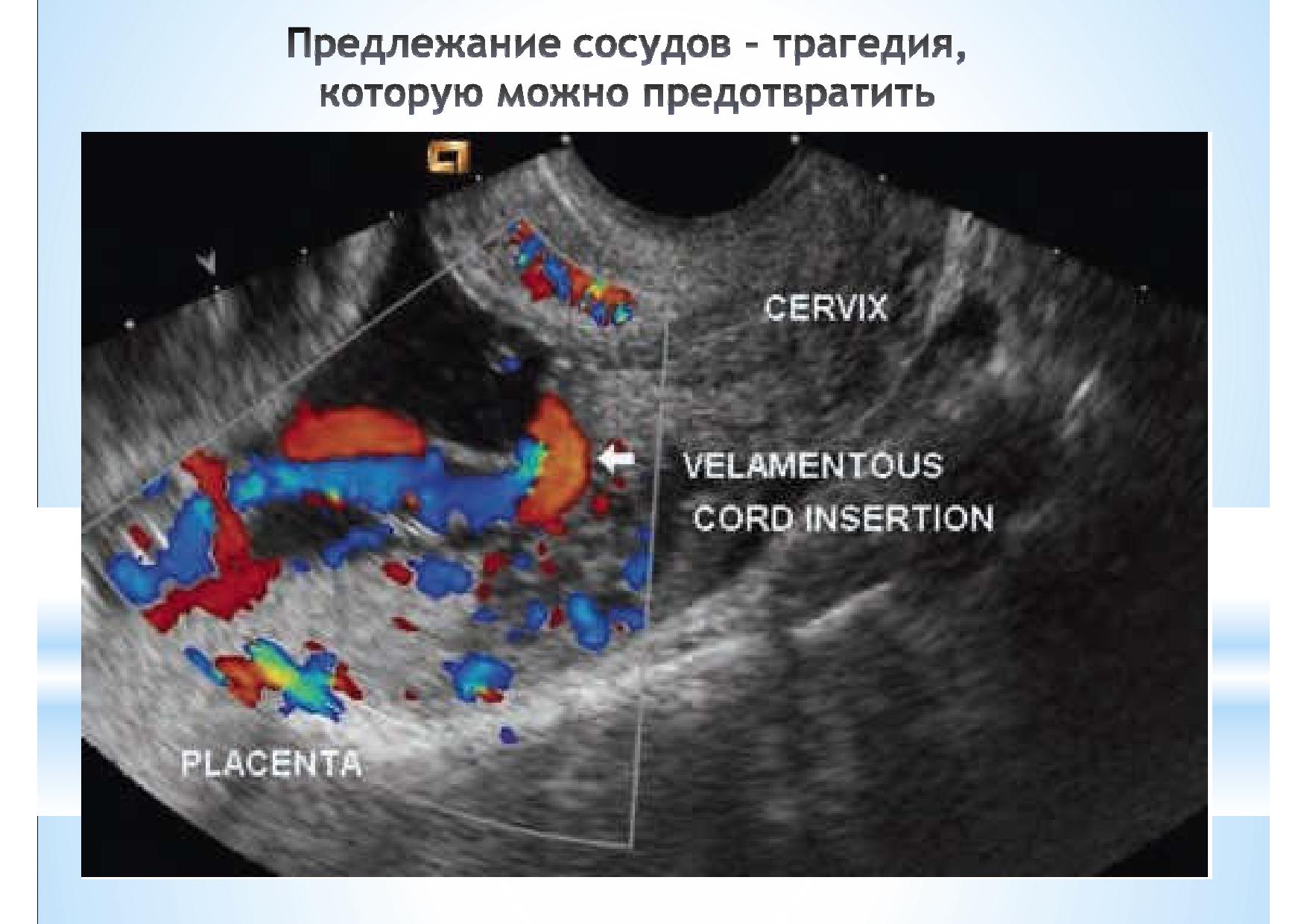
Vasa Previa (Предлежание Сосудов) может иметь катастрофические последствия для жизни плода и новорожденного. На самом деле существует всего несколько пренатальных ультразвуковых диагнозов, которые имеют настолько выраженное, прямое влияние на исход родов и так значительно повышают выживаемость среди тех, у кого было своевременно диагностировано данное состояние. Исключение ПС с помощью ультразвука занимает менее минуты и обязательно должно входить в стандартные скрининговые ультразвуковые исследования.
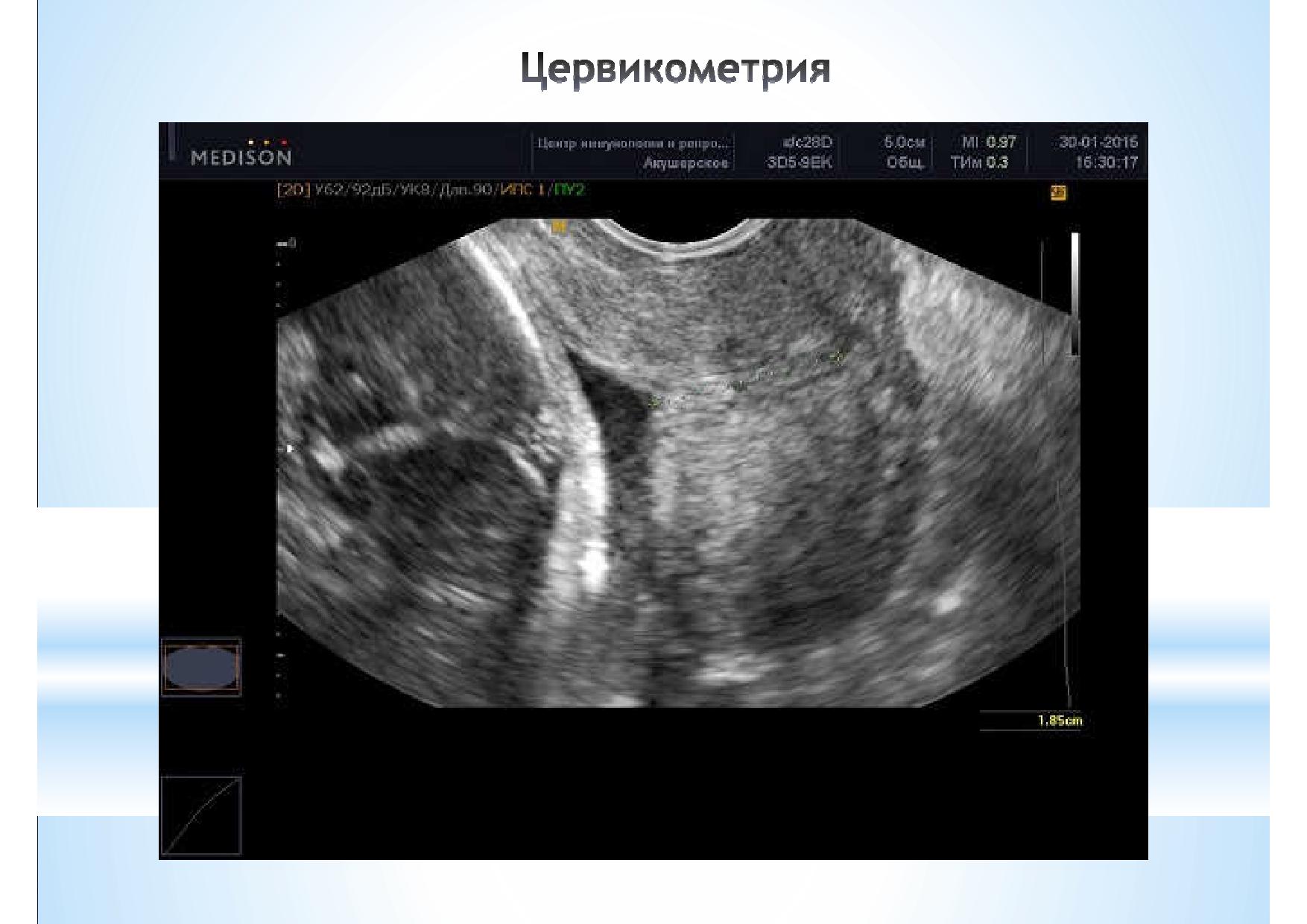
В настоящее время широко используется трансвагинальное исследование шейки матки при проведении скрининга второго триместра с целью исключения истмико-цервикальной недостаточности (ИЦН). Не редко женщины сами, без назначения врача, приходят на цервикометрию, просто, на всякий случай, потому что им так спокойнее.
Врачу УЗД, проводящему данное исследование, следует помнить о Vasa Previa и использовать эту уникальную возможность для того, чтобы, затратив меньше минуты своего времени, лишний раз посмотреть, включить режим ЦДК и, может быть, предотвратить трагедию.

Околоплодные воды – сложная, биологически активная среда, обеспечивающая нормальную жизнедеятельность плода.
Единственной на сегодня обязательной ультразвуковой характеристикой околоплодных вод является их количество. Наибольшее распространение в клинической практике получил метод измерения максимального вертикального размера свободного кармана околоплодных вод, а также вычисление индекса амниотической жидкости (ИАЖ). Взвесь в околоплодных водах это вариант нормы.
Существует множество причин, приводящих к маловодию. К наиболее частым относятся обструкция мочевыводящих путей с вторичным поражением паренхимы почек, агенезия почек плода, патология плаценты, подтекание вод, ХА и некоторые другие.
Причины многоводия до конца не изучены и ассоциированы с большим разнообразием аномалий развития плода и состояний будущей мамы. В случае, когда каких-либо отклонений в развитии ребёнка, а также заболеваний со стороны матери выявить не удаётся, говорят об «идиопатическом многоводии»

Во многих западных странах нет ультразвукового скрининга 3-го триместра. Если женщину и наблюдающего акушера-гинеколога ничего не беспокоит, то большинство беременных там обходится без УЗИ на поздних сроках беременности. В Российской Федерации ультразвуковое исследование плода в 30-34 недели является скрининговым, а значит показано всем беременным гражданам страны на этом сроке.
Основная задача УЗИ 3-го триместра – выявить тех детей, у которых плацента не справляется с растущими потребностями и это сказывается, как на росте плода, так и на его самочувствии. Бывают ситуации, когда недопустимо пролонгировать беременность до доношенного срока, ребёнок может просто не дожить внутриутробно до этого времени. Размеры, а следовательно, и вес таких детей, сильно отстают от того, что считается нормой для данного срока беременности. Таким детям ставится диагноз «Задержка роста плода» (ЗРП), проводятся дополнительные методы обследования, такие как допплерометрия и КТГ, осуществляется динамическое наблюдение, иногда, в условиях стационара.
Тенденция к рождению крупного плода. В тех случаях, когда размеры ребёнка превышают 90-й процентиль, говорят о крупном для срока беременности плоде. Обычно, это не считается патологией, если у будущей мамы нет сахарного диабета. При сахарном диабете, как правило, нарастание различных осложнений к концу беременности диктует необходимость родоразрешения пациенток в 37-38 недель.
Кроме того, есть целый ряд состояний, которые могут проявлять себя только в третьем триместре. В основном – это атрезии и стенозы различных отделов желудочно-кишечного тракта, болезнь Гиршпрунга, мекониальный перитонит.
Конечно, особенно УЗ наблюдение в третьем триместре показано всем тем беременным, которые по результатам нашего обследования, сбора анамнеза, данных лабораторных и инструментальных исследований попали в группу высокого риска по тем или иным осложнениям беременности.
Вот, пожалуй и всё!
Спасибо за внимание! Держите глаза открытыми, а руку на пульсе жизни!
и получайте удовольствие от своей работы!